सामाजिक न्याय
भारत में क्षय रोग (TB)
यह एडिटोरियल 25/03/2024 को ‘द हिंदू’ में प्रकाशित “TB control in India calls for person-centered solutions” लेख पर आधारित है। इसमें वैश्विक स्तर पर और विशेष रूप से भारत में तपेदिक (टीबी) द्वारा उत्पन्न स्थायी सार्वजनिक स्वास्थ्य चुनौती पर चर्चा की गई है। भारत के स्वास्थ्य प्राधिकारों द्वारा टीबी उन्मूलन के लिये महत्वाकांक्षी लक्ष्य निर्धारित किये जाने के बावजूद इस दिशा में प्रगति धीमी रही है, जो इस संकट से प्रभावी ढंग से निपटने के लिये सावधानीपूर्वक नियोजित दृष्टिकोण की आवश्यकता को उजागर करता है।
प्रिलिम्स के लिये:तपेदिक/क्षयरोग, भारतीय आयुर्विज्ञान अनुसंधान परिषद (ICMR), निक्षय पोषण योजना, विश्व स्वास्थ्य संगठन (World Health Organisation-WHO), सार्वभौमिक स्वास्थ्य देखभाल (UHC), संयुक्त राष्ट्र (UN), टीबी हारेगा देश जीतेगा अभियान, क्षय रोग उन्मूलन हेतु राष्ट्रीय रणनीतिक योजना (2017-2025)। मेन्स के लिये:क्षय रोग के उन्मूलन से संबंधित चुनौतियाँ, क्षय रोग उन्मूलन में भारत की प्रगति। |
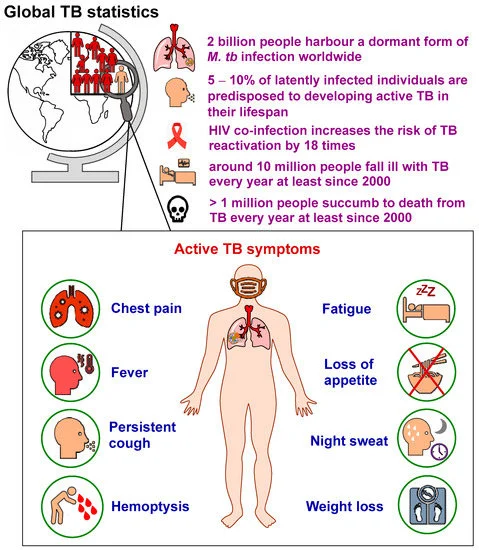
24 मार्च को विश्व तपेदिक/क्षयरोग दिवस (World TB Day) मनाया जाता है। इसे वर्ष 1882 में डॉ. रॉबर्ट कोच (Dr. Robert Koch) द्वारा टीबी का कारण बनने वाले जीवाणु माइकोबैक्टीरियम ट्यूबरकुलोसिस (Mycobacterium tuberculosis) की खोज की याद में मनाया जाता है। उल्लेखनीय है कि विश्व स्वास्थ्य संगठन (WHO) के आकलन के अनुसार, प्रत्येक दिन दुनिया भर में 3,500 लोग टीबी से अपनी जान गँवाते हैं और लगभग 30,000 लोग टीबी बेसिली से संक्रमित होते हैं।
वैश्विक स्तर पर टीबी के 27% मामले अकेले भारत में हैं। यह आश्चर्यजनक है, क्योंकि टीबी एक पता लगाने योग्य एवं आरोग्य-साध्य बीमारी (detectable and curable disease) है और टीबी निदान एवं उपचार प्रोटोकॉल लंबे समय से मौजूदा स्वास्थ्य प्रणालियों का अंग रहे हैं।
नोट
- पीछे मुड़कर देखें तो टीबी के विरुद्ध भारत का संघर्ष इसकी स्वतंत्रता से पहले ही शुरू हो गई थी:
- वर्ष 1929 में भारत ‘इंटरनेशनल यूनियन अगेंस्ट ट्यूबरकुलोसिस’ में शामिल हुआ था। टीबी नियंत्रण के लिये ‘किंग जॉर्ज V थैंक्सगिविंग फंड’ की स्थापना टीबी शिक्षा एवं रोकथाम, क्लीनिकों की स्थापना और स्वास्थ्य कार्यकर्ताओं को प्रशिक्षित करने के लिये की गई थी।
- वर्ष 1947 में स्वतंत्रता के बाद केंद्र सरकार ने योजना की देखरेख के लिये स्वास्थ्य मंत्रालय में स्वास्थ्य सेवा महानिदेशालय के तहत एक टीबी प्रभाग की स्थापना की।
- वर्ष 1959 में सरकार ने WHO की मदद से बेंगलुरु में राष्ट्रीय क्षय रोग संस्थान (National TB Institute) की स्थापना की। इसके बाद वर्ष 1962 में राष्ट्रीय क्षय रोग नियंत्रण कार्यक्रम (National Tuberculosis Control Programme- NTP) तैयार किया गया।
- वर्ष 1963 में NTP में कमी की पहचान के साथ फिर संशोधित राष्ट्रीय क्षय रोग नियंत्रण कार्यक्रम विकसित किया गया। वर्ष 2023 की अद्यतन स्थिति पर विचार करें तो भारत का राष्ट्रीय क्षय रोग उन्मूलन कार्यक्रम सतत विकास लक्ष्यों से पाँच वर्ष पूर्व वर्ष 2025 तक टीबी उन्मूलन के लक्ष्य को पूरा करने के प्रयास का नेतृत्व कर रहा है।
- उल्लेखनीय है कि वर्ष 2030 तक टीबी महामारी को समाप्त करना संयुक्त राष्ट्र के सतत विकास लक्ष्यों के स्वास्थ्य लक्ष्यों में से एक है।
- नवंबर 2023 में WHO ने दो प्रमुख मोर्चों पर भारत की सफलता को चिह्नित किया: वर्ष 2015 से 2022 के बीच टीबी के मामलों को 16% कम करने में (वैश्विक स्तर पर टीबी के मामलों में गिरावट से लगभग दोगुनी गति से) और उसी दौरान टीबी मृत्यु दर को 18% तक कम करने में, जहाँ भारत वैश्विक रुझान के अनुरूप बना रहा है।
- प्रधानमंत्री ने वाराणसी में आयोजित ‘वन वर्ल्ड टीबी समिट’ को संबोधित किया, जहाँ उन्होंने ‘टीबी मुक्त पंचायत’ और वर्ष 2025 तक टीबी उन्मूलन के लक्ष्य को प्राप्त करने की दिशा में निवारक उपचार पर तीन माह की लघु उपचार अवधि शुरू करने जैसी पहलों की घोषणा की।
- प्रधानमंत्री ने टीबी का खतरा रखने वाले लोगों के लिये 3 माह के निवारक उपचार की राष्ट्रव्यापी शुरुआत करने की भी घोषणा की। इससे पूर्व के छह माह की उपचार अवधि का समय कम हो जाएगा और दैनिक रूप से गोलियाँ खाने के स्थान पर सप्ताह में एक बार दवा दी जाएगी।
तपेदिक/क्षय रोग/यक्ष्मा/टीबी क्या है?
- परिचय:
- टीबी माइकोबैक्टीरियम ट्यूबरकुलोसिस नामक जीवाणु के कारण उत्पन्न होता है, जो माइकोबैक्टीरियासी परिवार से संबंधित जीवाणु है, जिसमें लगभग 200 अन्य जीवाणु शामिल हैं।
- कुछ माइकोबैक्टीरिया मनुष्यों में टीबी और कुष्ठ रोग (Leprosy) जैसी बीमारियों का कारण बनते हैं और अन्य जंतुओं की एक विस्तृत शृंखला को संक्रमित करते हैं।
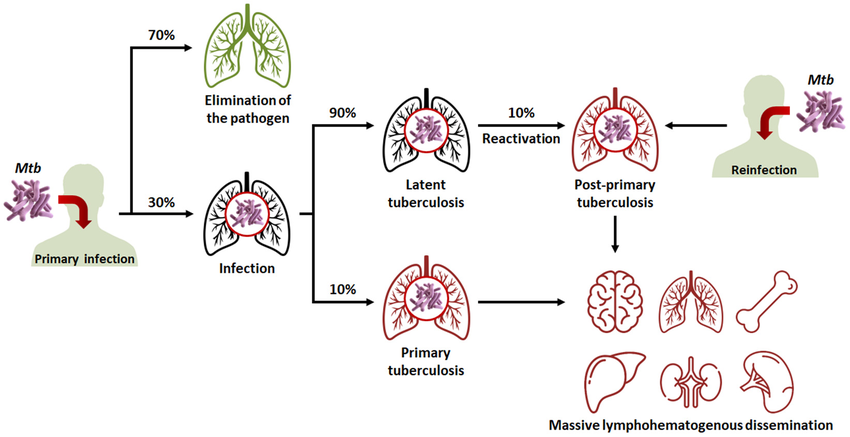
- मनुष्यों में, टीबी सबसे अधिक फेफड़ों (pulmonary TB) को प्रभावित करती है, लेकिन यह अन्य अंगों (extra-pulmonary TB) को भी प्रभावित कर सकती है।
- टीबी एक बहुत ही प्राचीन बीमारी है और मिस्र में 3000 ईसा पूर्व से ही इसके मौजूद होने को दर्ज किया गया है। यह एक उपचार योग्य और आरोग्य-साध्य बीमारी है।
- संक्रमण की व्यापकता:
- प्रति वर्ष 10 मिलियन लोग टीबी से बीमार पड़ते हैं। रोकथाम योग्य और साध्य बीमारी होने के बावजूद, हर वर्ष 1.5 मिलियन लोगों की टीबी से मौत हो जाती है, जो इसे दुनिया की सबसे बड़ी जानलेवा संक्रामक बीमारी बनाता है।
- टीबी एचआईवी से पीड़ित लोगों की मृत्यु का प्रमुख कारण है और रोगाणुरोधी प्रतिरोध में भी एक प्रमुख योगदानकर्ता है।
- टीबी से बीमार पड़ने वाले अधिकांश लोग निम्न और मध्यम आय वाले देशों में पाए जाते हैं, लेकिन टीबी का अस्तित्व पूरी दुनिया में देखा जाता है। टीबी से संक्रमित सभी लोगों में से लगभग आधे इन 8 देशों में पाए जाते हैं: बांग्लादेश, चीन, भारत, इंडोनेशिया, नाइजीरिया, पाकिस्तान, फिलीपींस और दक्षिण अफ्रीका।
- उपचार:
- टीबी का इलाज 4 रोगाणुरोधी दवाओं के 6 माह के मानक कोर्स के साथ किया जाता है, जहाँ स्वास्थ्य कार्यकर्ता या प्रशिक्षित स्वयंसेवक द्वारा रोगी को जानकारी, पर्यवेक्षण एवं सहायता भी प्रदान की जाती है।
- टीबी रोधी दवाओं का उपयोग दशकों से किया जा रहा है और सर्वेक्षण किये गए प्रत्येक देश में एक या अधिक दवाओं के प्रति प्रतिरोधी उपभेदों (स्ट्रेन) की उपस्थिति को दर्ज किया गया है।
- बहुऔषध-प्रतिरोधक तपेदिक (Multidrug-resistant tuberculosis- MDR-TB) टीबी का एक रूप है जो ऐसे जीवाणु द्वारा उत्पन्न होता है जो दो सबसे प्रभावशाली और प्रथम पंक्ति की टीबी-रोधी दवाओं आइसोनियाज़िड (isoniazid) एवं रिफैम्पिसिन (rifampicin) पर प्रतिक्रिया नहीं करता है। MDR-TB का उपचार बेडाक्विलिन (Bedaquiline) जैसी दूसरी पंक्ति की दवाओं के उपयोग से संभव है।
- व्यापक दवा प्रतिरोधी तपेदिक (Extensively drug-resistant TB- XDR-TB) MDR-TB का एक अधिक गंभीर रूप है जो ऐसे जीवाणु के कारण उत्पन्न होता है जो सबसे प्रभावी दूसरी पंक्ति की टीबी-रोधी दवाओं पर भी प्रतिक्रिया नहीं करता है, जिससे प्रायः रोगियों के पास किसी अन्य उपचार का विकल्प नहीं बचता।
भारत में टीबी के उपचार से संबद्ध विभिन्न मुद्दे क्या हैं?
- केवल चिकित्सा पहलू पर ध्यान देना:
- सबसे बड़ी कमी टीबी से प्रभावित और जूझ रहे व्यक्तियों के वास्तविक जीवन के अनुभवों को समझने में रही है। हमारे लिये उनकी आवश्यकताओं, कठिनाइयों और प्रत्याशाओं के बारे में अनुमान लगाना बहुत आम बात है।
- कई बार तंत्र ने इस बीमारी का अत्यधिक चिकित्साकरण कर गलती की है, जैसा कि प्रायः चिकित्सकों और सार्वजनिक स्वास्थ्य पेशेवरों के मामले में देखा जाता है।
- यह टीबी को एक मानवीय संकट—जो लिंग-विशिष्ट निहितार्थ, आर्थिक प्रभाव और व्यापक सामाजिक एवं पर्यावरणीय प्रभाव रखता है, के रूप में चिह्नित करने में प्रायः विफल रहा है।
- हाशिये पर स्थित वर्ग पर असंगत रूप से प्रभाव:
- हालाँकि टीबी किसी भी वर्ग, धर्म, जातीयता और सामाजिक-आर्थिक स्थिति के लोगों को प्रभावित कर सकती है, लेकिन यह समाज में सबसे वंचित लोगों को, जिनमें बच्चे, शहरी गरीब, क़ैदी और एचआईवी/एड्स से पीड़ित लोग शामिल हैं, असंगत रूप से प्रभावित करती है।
- यह बीमारी केवल एक स्वास्थ्य संकट होने तक सीमित नहीं है। यह एक आर्थिक संकट भी है जो कुछ अनुमानों के अनुसार, भारत को हर वर्ष अरबों रुपए की हानि पहुँचाती है और परिवारों एवं समुदायों को कर्ज और गरीबी में धकेल देती है।
- ‘एंटीबायोटिक्स’ का अत्यधिक उपयोग:
- टीबी में दवा प्रतिरोध एक मानव निर्मित घटना बनी हुई है। एंटीबायोटिक दवाओं के अनियमित उपयोग और उपचार के नियमों का अनुपालन न करने से बैसिलस जीवाणु पर चयनात्मक विकासवादी दबाव पड़ता है, जिसके परिणामस्वरूप उनमें दवा प्रतिरोध विकसित होता है।
- दवा नियंत्रण के लिये कमज़ोर नियामक तंत्र और उपचार के नियमों का गैर-अनुपालन दवा प्रतिरोध के ऐसे उच्च स्तर के प्रमुख कारण हैं।
- दवा प्रतिरोधी टीबी की सीमा का आकलन:
- रिफैम्पिसिन-प्रतिरोधी तपेदिक (RR-TB) और MDR-TB से संक्रमित लोगों के अनुपात पर आँकड़े की आवश्यकता है। उल्लेखनीय है कि रिफैम्पिसिन और आइसोनियाज़िड दोनों के लिये प्रतिरोध रखने वाले टीबी को संयुक्त रूप से MDR/RR-TB कहा जाता है।
- इससे नियंत्रण कार्यक्रम के बेहतर योजना-निर्माण एवं डिज़ाइन, निदान के लिये संसाधन आवंटन, उपचार व्यवस्था के साथ-साथ DR-TB के लिये निर्दिष्ट प्रशिक्षित कर्मचारियों की उपलब्धता में मदद मिलेगी।
- रिफैम्पिसिन-प्रतिरोधी तपेदिक (RR-TB) और MDR-TB से संक्रमित लोगों के अनुपात पर आँकड़े की आवश्यकता है। उल्लेखनीय है कि रिफैम्पिसिन और आइसोनियाज़िड दोनों के लिये प्रतिरोध रखने वाले टीबी को संयुक्त रूप से MDR/RR-TB कहा जाता है।
- स्क्रीनिंग प्रक्रियाओं का पुनर्मूल्यांकन:
- लैंसेट (Lancet) के एक अध्ययन के साथ-साथ भारतीय आयुर्विज्ञान अनुसंधान परिषद के ‘भारत में राष्ट्रीय क्षय रोग प्रसार सर्वेक्षण’ से पता चला है कि लक्षणों के लिये लोगों की स्क्रीनिंग या जाँच करना उपयुक्त कदम तो है, लेकिन यह पुष्ट आधार नहीं रखता है।
- अध्ययनों से यह भी पता चलता है कि कई मामलों में, कोई भी स्पष्ट लक्षण न दिखने के बावजूद लोगों में संक्रामक टीबी हो सकती है और वे इसे प्रसारित भी कर सकते हैं। ‘एक्स-रे इमेजिंग’ इन रोगियों का पता लगाने का एक त्वरित और कुशल तरीका है।
- उच्च लागत और पहुँच संबंधी समस्याओं के कारण सीमित परीक्षण:
- पुराने थूक परीक्षण या स्प्यूटम माइक्रोस्कोपी टेस्ट (sputum microscopy test) की अपनी सीमाएँ हैं जिन्हें नए आणविक परीक्षणों (molecular tests) द्वारा दूर किया जाता है जो त्वरित एवं सटीक होते हैं और यहाँ तक कि दवाओं के विरुद्ध प्रतिरोध का भी पता लगा सकते हैं। भारत ने आणविक निदान क्षमता में भी उल्लेखनीय वृद्धि की है।
- भारत में NAAT (nucleic acid amplification test) मशीनों की संख्या वर्ष 2017 में 651 से बढ़कर वर्ष 2022 में 5,000 से अधिक हो गई है। लेकिन इन परीक्षणों की उपयोगिता उनकी उच्च लागत और पहुँच संबंधी समस्याओं के कारण सीमित है।
- पुराने थूक परीक्षण या स्प्यूटम माइक्रोस्कोपी टेस्ट (sputum microscopy test) की अपनी सीमाएँ हैं जिन्हें नए आणविक परीक्षणों (molecular tests) द्वारा दूर किया जाता है जो त्वरित एवं सटीक होते हैं और यहाँ तक कि दवाओं के विरुद्ध प्रतिरोध का भी पता लगा सकते हैं। भारत ने आणविक निदान क्षमता में भी उल्लेखनीय वृद्धि की है।
- थूक संग्रह पर निर्भर आणविक परीक्षण में चुनौतियाँ:
- सर्वप्रथम, हर किसी के लिये, विशेषकर छोटे बच्चों के लिये, थूक का नमूना देना आसान नहीं भी हो सकता है । दूसरा, इस नमूने का परिवहन, विशेष रूप से दूरदराज और पहाड़ी ज़िलों में, एक चुनौती बना हुआ है।
- कोविड-19 महामारी के दौरान, जब नासिका ग्रसनी स्राव (nasopharyngeal swabs) का एक विकल्प सरल नासिका स्राव, लार और स्व-संग्रह के रूप में पेश किया गया तो परीक्षण कवरेज में व्यापक वृद्धि हुई।
- सर्वप्रथम, हर किसी के लिये, विशेषकर छोटे बच्चों के लिये, थूक का नमूना देना आसान नहीं भी हो सकता है । दूसरा, इस नमूने का परिवहन, विशेष रूप से दूरदराज और पहाड़ी ज़िलों में, एक चुनौती बना हुआ है।
- डायबिटीज मेलिटस (Diabetes Melitus- DM) और टीबी का दोहरा बोझ:
- DM प्रतिकूल टीबी उपचार परिणामों (जैसे कि उपचार विफलता, पुनरावृत्ति/पुन: संक्रमण और यहाँ तक कि मृत्यु भी) की संभावना को बढ़ा देता है। रोगियों में टीबी और DM का सह-अस्तित्व टीबी के लक्षणों, रेडियोलॉजिकल निष्कर्षों, उपचार, अंतिम परिणामों और पूर्वानुमान को भी बदल सकता है।
- DM और टीबी का दोहरा बोझ न केवल व्यक्तियों के स्वास्थ्य और अस्तित्व को प्रभावित करता है, बल्कि स्वास्थ्य देखभाल प्रणाली, परिवारों और समुदायों पर भी उल्लेखनीय बोझ डालता है।
- DM प्रतिकूल टीबी उपचार परिणामों (जैसे कि उपचार विफलता, पुनरावृत्ति/पुन: संक्रमण और यहाँ तक कि मृत्यु भी) की संभावना को बढ़ा देता है। रोगियों में टीबी और DM का सह-अस्तित्व टीबी के लक्षणों, रेडियोलॉजिकल निष्कर्षों, उपचार, अंतिम परिणामों और पूर्वानुमान को भी बदल सकता है।
टीबी संकट को कम करने के लिये कौन-से कदम उठाये जाने चाहिये?
- रोगियों और समुदायों की आवश्यकताओं एवं हितों को प्राथमिकता देना :
- देखभाल प्रतिमान और स्वास्थ्य देखभाल प्रणाली के भीतर रोगियों और समुदायों की आवश्यकताओं एवं हितों को प्राथमिकता दी जानी चाहिये। उत्तरजीवी लोगों, समुदायों, स्वास्थ्य विशेषज्ञों और नीति निर्माताओं द्वारा प्रतिध्वनित यह सिद्धांत, टीबी देखभाल और प्रबंधन के लिये एक व्यक्ति-केंद्रित दृष्टिकोण की आवश्यकता को रेखांकित करता है।
- व्यक्ति-केंद्रित दृष्टिकोण का पालन:
- टीबी के उत्तरजीवी लोगों (TB survivors) के बीच प्रभावशाली पैरोकारों का उदय हुआ है जिन्होंने विमर्श में प्रभावित समुदायों की आवश्यकताओं को शामिल करने पर अत्यंत बल दिया है। उन्होंने विभिन्न क्षेत्रों में बदलाव की वकालत की है, जिससे सरकारों को इन सामुदायिक आवश्यकताओं को पूरा करने के लिये अपने दृष्टिकोण को समायोजित करना पड़ा है।
- उदाहरण के लिये, भले ही सीमित रूप से लेकिन पोषण संबंधी सहायता प्रदान करने में कुछ प्रगति हुई है, जो एक महत्त्वपूर्ण उन्नति का प्रतीक है।
- टीबी के उत्तरजीवी लोगों (TB survivors) के बीच प्रभावशाली पैरोकारों का उदय हुआ है जिन्होंने विमर्श में प्रभावित समुदायों की आवश्यकताओं को शामिल करने पर अत्यंत बल दिया है। उन्होंने विभिन्न क्षेत्रों में बदलाव की वकालत की है, जिससे सरकारों को इन सामुदायिक आवश्यकताओं को पूरा करने के लिये अपने दृष्टिकोण को समायोजित करना पड़ा है।
- नीतिगत मंशा और ज़मीनी वास्तविकता के बीच के अंतराल को दूर करना:
- नीतिगत मंशा और ज़मीनी वास्तविकता के बीच के अंतराल को दूर करने की ज़रूरत है। उदाहरण के लिये, भारत को टीबी निदान एवं उपचार तक पहुँच में सुधार और विस्तार के उद्देश्य से लक्षित हस्तक्षेपों को प्राथमिकता देने की आवश्यकता है।
- टीबी परीक्षण सुविधाओं का विस्तार किया जाना चाहिये, विशेष रूप से ग्रामीण और वंचित क्षेत्रों में, और निःशुल्क, सस्ती एवं गुणवत्तापूर्ण टीबी दवाओं की उपलब्धता सुनिश्चित करनी चाहिये।
- आणविक परीक्षण एक स्वर्ण मानक है लेकिन लक्षणयुक्त रोगियों के एक चौथाई से भी कम को अपने पहले परीक्षण के रूप में इसकी सुविधा मिला पा रही है।
- टीबी देखभाल को और अधिक मानवीय बनाना:
- समुदाय-आधारित टीबी देखभाल मॉडल को सुदृढ़ करने (जहाँ अग्रिम पंक्ति के स्वास्थ्य देखभाल कार्यकर्ताओं को व्यापक देखभाल प्रदान करने के लिये सशक्त बनाना शामिल है) के लिये वृहत प्रयासों की आवश्यकता है, जो न केवल उपचार को बल्कि सामाजिक, आर्थिक एवं मानसिक स्वास्थ्य आवश्यकताओं को भी संबोधित करे तथा यह मरीजों को उनके अपने क्षेत्र में ही उपलब्ध हो।
- यह महत्त्वपूर्ण है क्योंकि उत्तरजीवी की कहानियाँ हमें बताती हैं कि वे किस कलंक, भेदभाव और मानसिक तनाव से गुज़रते हैं, जबकि उपचार के दुष्प्रभाव भी एक गंभीर विषय है।
- बहु-क्षेत्रीय दृष्टिकोण अपनाना:
- टीबी के सामाजिक-आर्थिक निर्धारकों को संबोधित करने के लिये बहु-क्षेत्रीय दृष्टिकोण की आवश्यकता है। गरीबी उन्मूलन, पोषण संबंधी स्थिति में सुधार, अच्छे हवादार आवास और बेहतर वायु गुणवत्ता—ये सभी टीबी को कम करने में योगदान देंगे।
- टीबी के अंतर्निहित मूल कारणों से निपटकर, भारत इस बीमारी का उन्मूलन करने और अपनी आबादी के समग्र स्वास्थ्य एवं कल्याण में सुधार करने की दिशा में महत्त्वपूर्ण प्रगति कर सकता है।
- प्रौद्योगिकी का लाभ उठाना:
- प्रौद्योगिकी और नवाचार का लाभ उठाने से भारत में टीबी देखभाल प्रयासों को बेहतर बनाने में मदद मिल सकती है। टीबी निदान, अनुपालन एवं निगरानी के लिये AI और डिजिटल स्वास्थ्य समाधानों को अपनाने से देश में टीबी देखभाल प्रदान करने एवं इस तक पहुँच के तरीके में क्रांतिकारी बदलाव आ सकता है। बेहतर टीके विकसित करने में निवेश कर, हम अंततः इस वायुजनित बीमारी का उन्मूलन करने की उम्मीद कर सकते हैं।
- एक्स-रे प्रौद्योगिकी व्यापक रूप से उन्नत हो गई है। अब हमारे पास न केवल पोर्टेबल हैंड-हेल्ड डिवाइस हैं, बल्कि AI द्वारा संचालित सॉफ्टवेयर भी है जो डिजिटल एक्स-रे छवियों को पढ़ सकता है और उच्च स्तर की निश्चितता के साथ संभावित टीबी का पता लगा सकता है।
- प्रौद्योगिकी और नवाचार का लाभ उठाने से भारत में टीबी देखभाल प्रयासों को बेहतर बनाने में मदद मिल सकती है। टीबी निदान, अनुपालन एवं निगरानी के लिये AI और डिजिटल स्वास्थ्य समाधानों को अपनाने से देश में टीबी देखभाल प्रदान करने एवं इस तक पहुँच के तरीके में क्रांतिकारी बदलाव आ सकता है। बेहतर टीके विकसित करने में निवेश कर, हम अंततः इस वायुजनित बीमारी का उन्मूलन करने की उम्मीद कर सकते हैं।
- टीबी के बोझ को दूर करने के लिये 8-सूत्रीय एजेंडा लागू करना:
- शीघ्र पता लगाना (Early Detection): टीबी की प्रकृति या व्याधि-निदान विज्ञान (aetiology) को देखते हुए, इसका शीघ्र पता लगाना महत्त्वपूर्ण है। इसके लक्षणों की प्रायः उपेक्षा की जाती है और भ्रमवंश उन्हें अन्य सामान्य बीमारियाँ समझ लिया जाता है, जिससे रिपोर्ट करने में देरी होती है। प्रत्येक प्रथम मामले या इंडेक्स केस में उसके परिवार और अन्य संपर्कों के लिये अनिवार्य जाँच आवश्यक है, जिसके लिये स्वास्थ्य प्रणालियों के भीतर प्रयोगशाला सुविधाओं और कुशल अनुवर्ती तंत्र की उपलब्धता आवश्यक है।
- सटीक उपचार वर्गीकरण: DR-TB की वृद्धि के साथ, निदान के समय प्रतिरोध की स्थिति का ज्ञात होना अनिवार्य है ताकि उनकी फेनोटाइपिक संवेदनशीलता के अनुसार उचित उपचार पथ्य निर्धारित किये जा सकें।
- उपचार का पालन और अनुवर्ती कार्रवाई: अन्य जीवाणुजन्य रोगों के विपरीत, टीबी के लिये लंबे समय तक निरंतर उपचार की आवश्यकता होती है। इससे प्रायः गैर-अनुपालन की स्थिति बनती है, जो स्वास्थ्य की स्थिति में उल्लेखनीय सुधार या निवास स्थान में परिवर्तन, राज्यों एवं ज़िलों के बीच आवाजाही आदि के कारण प्रेरित हो सकता है।
- शून्य मृत्यु दर: टीबी (चाहे वह DR-TB हो या नॉन-पल्मोनेरी टीबी) के कारण मृत्यु दर को कम करना वर्ष 2025 तक लक्ष्यों को प्राप्त करने के लिये आवश्यक है।
- उपयुक्त दवाओं की उपलब्धता: टीबी नियंत्रण कार्यक्रम के तहत सुनिश्चित चिकित्सा आपूर्ति निर्दिष्ट है। हालाँकि DR-TB दवाओं (जैसे कि बेडाक्विलिन और डेलामेनिड) की खरीद से जुड़ी चुनौतियों का समाधान किया जाना चाहिये और इसके साथ ही सभी DR-TB मामलों के लिये (जहाँ रोगी भर्ती देखभाल की आवश्यकता होती है) उपचार सुविधाओं का पता लगाया जाना चाहिये।
- बड़ी स्वास्थ्य प्रणालियों में एकीकरण: सार्वजनिक स्वास्थ्य प्रणालियों और निजी स्वास्थ्य प्रणालियों के विभिन्न स्तरों के भीतर तथा उनके बीच रेफरल नेटवर्क को सुदृढ़ करना यह सुनिश्चित करने के लिये महत्त्वपूर्ण है कि (a) कोई भी लक्षणसूचक मामला छूटे नहीं, (b) कोई भी मरीज अपनी खुराक लेने से चूक न जाए और गैर-अनुपालन न करे, और (c) फुफ्फुसीय टीबी मामलों (DR or non-DR) के सभी पॉजिटिव मामलों के लिये संपर्कों की भी स्क्रीनिंग हो।
- सक्षम अधिसूचना प्रणाली: एक मज़बूत अधिसूचना प्रणाली स्वास्थ्य प्रणाली कर्मियों के बोझ को कम करेगी। इस क्रम में ‘निक्षय’ का विकास किया गया है लेकिन इसमें क्षेत्रों, चिकित्सकों, समय और स्थानों के बीच रियल-टाइम टीबी डेटा को प्राप्त कर सकने के लिये सुधार की ज़रूरत है। उल्लेखनीय है कि निक्षय (नि= अंत, क्षय= टीबी) राष्ट्रीय क्षय रोग उन्मूलन कार्यक्रम (NTEP) के तहत टीबी नियंत्रण के लिये वेब सक्षम रोगी प्रबंधन प्रणाली है।
- जनसंख्या गतिशीलता और प्रवासन पर विचार करना: प्रायः बीमारी और स्वास्थ्य देखभाल की मांग पर चर्चा करते समय (विशेष रूप से टीबी के संदर्भ में जो सामाजिक और सांस्कृतिक कलंक से ग्रस्त है) जीवन के उत्पादक पहलुओं की उपेक्षा कर दी जाती है। उल्लेखनीय है कि एक बार जब टीबी का निदान हो जाता है और इसके सकारात्मक मामलों को उपचार के अंदर रखा जाता है तो रोगी का स्वास्थ्य त्वरित रूप से पुनर्बहाल होने लगता है जिससे वह अपनी दैनिक गतिविधियों को फिर से शुरू करने में सक्षम होने लगता है। इसलिये, देश के भीतर टीबी उपचार की सुवाह्यता (portability) नीति स्तर पर अत्यंत महत्त्वपूर्ण है।
टीबी से निपटने के लिये कौन-सी पहलें की गई हैं?
- वैश्विक प्रयास:
- विश्व स्वास्थ्य संगठन (World Health Organisation-WHO) ने ग्लोबल फंड और ‘स्टॉप टीबी पार्टनरशिप’ के साथ “Find. Treat. All. #EndTB” नामक संयुक्त पहल शुरू की है।
- WHO ‘ग्लोबल ट्यूबरकुलोसिस रिपोर्ट’ भी जारी करता है।
- भारत के प्रयास:
निष्कर्ष:
भारत में टीबी उन्मूलन की राह में व्यक्ति-केंद्रित देखभाल को प्राथमिकता देने, स्वास्थ्य के सामाजिक निर्धारकों को संबोधित करने और नवाचार को अपनाने के लिये ठोस प्रयास करने की आवश्यकता है। भारत समग्र और व्यक्ति-केंद्रित दृष्टिकोण अपनाकर टीबी नियंत्रण की राह में मौजूद बाधाओं को दूर कर सकता है और अपने सभी नागरिकों के लिये एक स्वस्थ भविष्य का निर्माण कर सकता है।
आवश्यकता इस बात की है कि कार्यान्वयन में सुधार किया जाए और नई प्रौद्योगिकियों को तैनात करने में अधिक सक्रिय हुआ जाए। यह सुनिश्चित किया जाना चाहिये कि नई प्रौद्योगिकियों को सुव्यवस्थित किया जाए और तेज़ी से लागू किया जाए तथा आवश्यकतानुसार नैदानिक परीक्षणों करने के लिये उप-ज़िला स्तर पर क्षमता का निर्माण किया जाए।
अभ्यास प्रश्न: विकासशील देशों में सार्वजनिक स्वास्थ्य पर तपेदिक (टीबी) के प्रभाव की चर्चा कीजिये, उनके समक्ष विद्यमान चुनौतियों पर विचार कीजिये और इसके रोकथाम एवं नियंत्रण की रणनीतियाँ सुझाइये।