विज्ञान एवं प्रौद्योगिकी
HIV/AIDS उपचार में ART की भूमिका
यह एडिटोरियल 01/04/2024 को द हिंदू में प्रकाशित “The ART of India’s HIV/AIDS response” लेख पर आधारित है। इसमें एचआईवी/एड्स के प्रबंधन में एंटीरेट्रोवाइरल थेरेपी (ART) की भूमिका और अन्य सार्वजनिक स्वास्थ्य पहलों के लिये इसके द्वारा प्रदत्त अंतर्दृष्टि पर विचार किया गया है।
प्रिलिम्स के लिये:एक्वायर्ड इम्यूनोडेफिशिएंसी सिंड्रोम (AIDS), ह्यूमन इम्यूनोडेफिशिएंसी वायरस (HIV), एंटीरेट्रोवाइरल थेरेपी (ART)। मेन्स के लिये:एड्स से संबंधित चुनौतियाँ, एंटीरेट्रोवाइरल थेरेपी (ART) का महत्त्व। |
1 अप्रैल भारत में एचआईवी/एड्स (HIV/AIDS) महामारी पर प्रतिक्रिया के इतिहास में एक अत्यंत महत्त्वपूर्ण दिवस है। बीस वर्ष पहले, 1 अप्रैल 2004 को भारत सरकार ने एचआईवी पीड़ित व्यक्तियों (Persons living with HIV- PLHIV) के लिये एंटीरेट्रोवाइरल थेरेपी (Antiretroviral Therapy- ART) की शुरूआत की थी, जो एचआईवी/एड्स के विरुद्ध संघर्ष में एक सफल एवं महत्त्वपूर्ण हस्तक्षेप साबित हुआ है।
एचआईवी/एड्स (HIV/AIDS):
- परिचय:
- एचआईवी/एड्स एक विषाणुजनित या वायरल संक्रमण है जो प्रतिरक्षा प्रणाली, विशेष रूप से संक्रमण से लड़ने में प्रतिरक्षा प्रणाली की मदद करने वाली CD4 कोशिकाओं (T cells) पर हमला करता है।अनुपचारित छोड़ दिए जाने पर, एचआईवी शरीर में CD4 कोशिकाओं की संख्या को कम कर देता है, जिससे व्यक्ति के संक्रमित होने या उसमें संक्रमण-संबंधी कैंसर होने की संभावना बढ़ जाती है।
- एड्स वस्तुतः एचआईवी संक्रमण का अंतिम चरण है, जब प्रतिरक्षा प्रणाली गंभीर रूप से क्षतिग्रस्त हो जाती है और संक्रमण से लड़ सकने में अक्षम हो जाती है।
- एचआईवी/एड्स के कारण:
- एचआईवी संक्रमण ह्यूमन इम्युनोडेफिशिएंसी वायरस (human immunodeficiency virus- HIV) के कारण होता है। यह वायरस संक्रमित शारीरिक तरल पदार्थ, जैसे रक्त, वीर्य, योनि तरल पदार्थ, मलाशय तरल पदार्थ और स्तन के दूध के संपर्क से फैलता है।
- यह यौन संपर्क, सुई या सीरिंज साझा करने से अथवा बच्चे के जन्म या स्तनपान के दौरान माता से बच्चे में फैल सकता है। रक्त आधान (blood transfusions) या अंग प्रत्यारोपण के माध्यम से इसके फैलने का खतरा दुर्लभ पाया गया है।
- एचआईवी/एड्स के लक्षण:
- एक्यूट एचआईवी संक्रमण (Acute HIV Infection):
- इसके लक्षण फ्लू जैसे हो सकते हैं, जिनमें बुखार आना, लिम्फ नोड्स का सूजन, गले में खराश, दाने/चकत्ते, मांसपेशियों एवं जोड़ों में दर्द और सिरदर्द शामिल हैं।
- नैदानिक अव्यक्त संक्रमण (Clinical Latent Infection):
- ऐसे मामलों में एचआईवी सक्रिय होता है लेकिन अत्यंत निम्न स्तर पर प्रजनन करता है। पीड़ितों में लक्षणों का अभाव होता है या हल्के लक्ष्ण प्रकट होते हैं।
- एड्स (AIDS):
- एड्स के लक्षण गंभीर होते हैं और इनमें तेज़ी से वजन कम होना, बार-बार बुखार आना या रात में अत्यधिक पसीना आना, अत्यधिक एवं अस्पष्ट कारणों से थकान महसूस होना, लिम्फ ग्रंथियों (काँख, कमर या गर्दन की) में लंबे समय तक सूजन, एक सप्ताह से अधिक समय तक रहने वाला दस्त, छाले (मुँह, गुदा या जननांग में), निमोनिया और त्वचा पर या उसके नीचे अथवा मुँह, नाक या पलकों के अंदर लाल, भूरे, गुलाबी या बैंगनी रंग के धब्बे शामिल हैं।
- एक्यूट एचआईवी संक्रमण (Acute HIV Infection):
- एचआईवी/एड्स का निदान (Diagnosis of HIV/AIDS):
- एचआईवी एंटीबॉडी/एंटीजन परीक्षण: ये परीक्षण वायरस द्वारा उत्पादित एंटीबॉडी या एंटीजन का पता लगाते हैं और आमतौर पर रक्त या लार पर किये जाते हैं।
- न्यूक्लिक एसिड परीक्षण (NATs): ये परीक्षण स्वयं वायरस की तलाश करते हैं और एंटीबॉडी परीक्षणों की तुलना में पहले एचआईवी संक्रमण का पता लगा सकते हैं।
- उपचार एवं प्रबंधन:
- एंटीरेट्रोवाइरल थेरेपी (ART): ART में प्रति दिन एचआईवी दवाओं का एक संयोजन ग्रहण करना शामिल है। ART एचआईवी का इलाज नहीं कर सकती है, लेकिन यह वायरस को नियंत्रित कर सकती है, जिससे एचआईवी पीड़ित लोग लंबे समय तक और अपेक्षाकृत स्वस्थ जीवन जी सकते हैं तथा वायरस को दूसरों तक प्रसारित करने का जोखिम कम किया जा सकता है।
- प्री-एक्सपोज़र प्रोफिलैक्सिस (Pre-exposure prophylaxis- PrEP): PrEP उन लोगों के लिये एक दैनिक गोली है, जिन्हें एचआईवी नहीं है, लेकिन इसका जोखिम रखते हैं। इसे नियमित रूप से लेने से एचआईवी संक्रमण का खतरा कम हो सकता है।
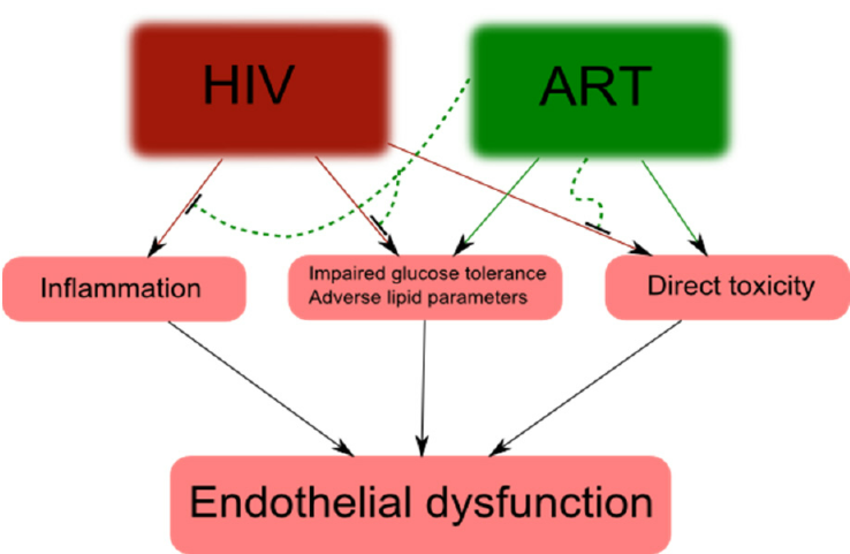
एंटीरेट्रोवाइरल थेरेपी (ART):
- परिचय:
- एंटीरेट्रोवाइरल थेरेपी (ART) एचआईवी/एड्स—जो ह्यूमन इम्युनोडेफिशिएंसी वायरस (HIV) के कारण होने वाला एक दीर्घकालिक या क्रोनिक वायरल संक्रमण है, के प्रबंधन के लिये एक आधारशिला उपचार है।
- इस थेरेपी का उद्देश्य शरीर में एचआईवी की प्रतिकृति (replication) को दबाना है; इस प्रकार, ‘वायरल लोड’ को कम करना, प्रतिरक्षा कार्य को संरक्षित करना और एचआईवी/एड्स से पीड़ित व्यक्तियों के जीवन की गुणवत्ता में सुधार लाना है।
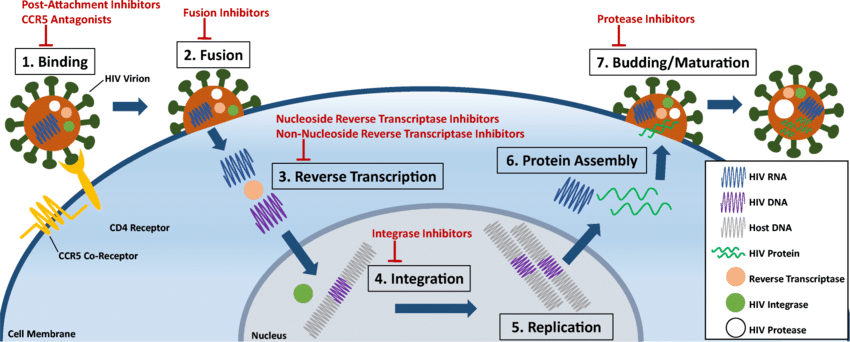
- एंटीरेट्रोवाइरल थेरेपी की कार्यप्रणाली:
- एंटीरेट्रोवायरल दवाएँ एचआईवी प्रतिकृति चक्र के विभिन्न चरणों को लक्षित करती हैं, कोशिकाओं में वायरल प्रवेश को रोकती हैं, डीएनए में वायरल आरएनए का रिवर्स ट्रांसक्रिप्शन करती हैं, मेजबान जीनोम में वायरल डीएनए का एकीकरण करती हैं और वायरल असेंबली एवं रिलीज को रोकती हैं।
- इन प्रक्रियाओं को बाधित करके, ART वायरल प्रतिकृति को दबा देती है और शरीर में वायरल लोड को कम कर देती है।
- एंटीरेट्रोवाइरल थेरेपी के घटक: ART में आमतौर पर विभिन्न वर्गों की एंटीरेट्रोवाइरल दवाओं का एक संयोजन होता है, जिनमें शामिल हैं:
- न्यूक्लियोसाइड रिवर्स ट्रांसक्रिपटेज़ अवरोधक (Nucleoside Reverse Transcriptase Inhibitors- NRTIs): ये दवाएँ रिवर्स ट्रांसक्रिप्शन प्रक्रिया में हस्तक्षेप करती हैं, जिससे वायरल आरएनए के डीएनए में परिवर्तन को रोका जा सकता है। इसके उदाहरणों में टेनोफोविर (tenofovir), एमट्रिसिटाबाइन (emtricitabine) और अबाकावीर (abacavir) शामिल हैं।
- गैर-न्यूक्लियोसाइड रिवर्स ट्रांसक्रिपटेज़ अवरोधक (Non-Nucleoside Reverse Transcriptase Inhibitors- NNRTIs): NNRTIs एचआईवी रिवर्स ट्रांसक्रिपटेज़ एंजाइम की गतिविधि को बांधते हैं और रोकते हैं, जिससे वायरल प्रतिकृति अवरुद्ध हो जाती है। इसके उदाहरणों में एफेविरेंज़ (efavirenz), नेविरापीन (nevirapine) और रिलपीविरिन (rilpivirine) शामिल हैं।
- प्रोटीएज़ अवरोधक (Protease Inhibitors- PIs): PIs एचआईवी प्रोटीएज़ एंजाइम की गतिविधि को अवरुद्ध करते हैं, वायरल पॉलीप्रोटीन के क्लीवेज एवं संक्रामक वायरल कणों की परिपक्वता को रोकते हैं। इसके उदाहरणों में रिटोनाविर (ritonavir), एटाज़ानाविर (atazanavir) और डारूनाविर (darunavir) शामिल हैं।
- इंटीग्रेज़ स्ट्रैंड ट्रांसफर अवरोधक (Integrase Strand Transfer Inhibitors- INSTIs): INSTIs मेजबान जीनोम में वायरल डीएनए के एकीकरण को रोकते हैं, जिससे एक स्थायी वायरल भंडार की स्थापना को रोका जा सकता है। इसके उदाहरणों में राल्टेग्राविर (raltegravir), डोलूटेग्राविर (dolutegravir) और बिक्टेग्राविर (bictegravir) शामिल हैं।
- प्रवेश अवरोधक (Entry Inhibitors): प्रवेश अवरोधक वायरल प्रोटीन और मेजबान सेल रिसेप्टर्स के बीच अंतःक्रिया को अवरुद्ध करते हैं, जिससे कोशिकाओं में वायरल प्रवेश को रोका जा सकता है। इसके उदाहरणों में माराविरोक (maraviroc) और एनफ्यूवर्टाइड (enfuvirtide) शामिल हैं।
- एंटीरेट्रोवाइरल थेरेपी के लाभ:
- वायरल दमन: ART शरीर में वायरल लोड को कम करती है, रोग की प्रगति को धीमी करती है और प्रतिरक्षा कार्य को संरक्षित करती है।
- अवसरवादी संक्रमणों की रोकथाम: ART प्रतिरक्षा कार्य को पुनर्बहाल कर अवसरवादी संक्रमणों (opportunistic infections) और एड्स से संबंधित जटिलताओं को रोकने में मदद करती है।
- जीवन की गुणवत्ता में सुधार: प्रभावी ART एचआईवी/एड्स से पीड़ित व्यक्तियों को स्वस्थ और अधिक उत्पादक जीवन जीने की अनुमति देती है; रुग्णता और मृत्यु दर में कमी लाती है।
- संचरण की रोकथाम: ART के माध्यम से प्राप्त वायरल दमन यौन साझेदारों में एचआईवी संचरण और गर्भावस्था एवं प्रसव के दौरान माता से बच्चे में ऊर्ध्वाधर संचरण के जोखिम को व्यापक रूप से कम कर देता है।
प्रभावी उपचार सुनिश्चित करने में ART किस प्रकार विकसित हुई है?
- विकास:
- 1980 के दशक के आरंभ में एचआईवी/एड्स के उभार के समय इस बीमारी को मौत की सज़ा जैसा देखा जाता था और यह अत्यंत भय, कलंक एवं भेदभाव का कारण था।
- US FDA द्वारा मार्च 1987 में पहली एंटीरेट्रोवायरल दवा AZT (zidovudine) को मंज़ूरी दी गई, जबकि वर्ष 1988 में तीन अन्य दवाओं को भी मंज़ूरी प्राप्त हुई। एंटीरेट्रोवायरल दवाओं का एक नया वर्ग प्रोटीएज़ अवरोधक (PIs) वर्ष1995 में पेश किया गया। हालाँकि इन दवाओं तक पहुँच कुछ उच्च आय वाले देशों को छोड़कर दुनिया की अधिकांश आबादी के लिये सीमित ही रही।
- वैश्विक प्रयास:
- इस चुनौती को चिह्नित करते हुए वर्ष 2000 में संयुक्त राष्ट्र महासभा के सहस्राब्दी शिखर सम्मेलन में वैश्विक नेताओं ने एक विशिष्ट लक्ष्य निर्धारित किया और एचआईवी के प्रसार को रोकने एवं व्युत्क्रमित करने के लिये एक घोषणा जारी की।
- एड्स, टीबी और मलेरिया हेतु वैश्विक फंंड (Global Fund to Fight AIDS, Tuberculosis and Malaria) का गठन वर्ष 2002 में किया गया, जिसने एचआईवी की रोकथाम, उपचार, देखभाल और सहायता सेवाओं तक सार्वभौमिक पहुँच की वकालत की।
- वर्ष 2004 में भारत में 0.4% जनसंख्या प्रसार के साथ एचआईवी पीड़ित लोगों (PLHIV) की संख्या 5.1 मिलियन होने का अनुमान लगाया गया था। उनमें से बहुत कम लोग (केवल 7,000) एंटीरेट्रोवाइरल थेरेपी प्राप्त कर रहे थे।
- ART के विकास में बाधाएँ:
- ART के लिये मुख्य बाधा इसकी उच्च लागत एवं व्यक्तियों के लिये उच्च वहनीयता और उपचार तक भौगोलिक पहुँच की कमी थी।
- वास्तव में, तथाकथित ‘कॉकटेल थेरेपी’ या HAART (highly active antiretroviral therapy)—जो तीन या अधिक एंटी-रेट्रोवायरल दवाओं का एक संयोजन था, वर्ष 1996 में उपलब्ध हो गया था, लेकिन इसकी लागत निषेधात्मक रूप से उच्च थी (10,000 डॉलर प्रति वर्ष)।
- एचआईवी से संक्रमित लोगों को कलंकित किया जा रहा था और वे जान गँवा रहे थे, जबकि स्वास्थ्य देखभाल प्रदाता ART की अनुपलब्धता या उच्च वहनीयता के कारण असहाय महसूस कर रहे थे।
- निःशुल्क इलाज की आवश्यकता:
- एचआईवी से पीड़ित किसी भी वयस्क के लिये ART को निःशुल्क बनाना एक क्रांतिकारी निर्णय था। नवंबर 2006 से बच्चों के लिये भी निःशुल्क ART उपलब्ध करा दी गई।
- निःशुल्क ART पहल के दो दशकों में ART की पेशकश करने वाली सुविधाओं की संख्या 10 से भी कम से बढ़कर लगभग 700 ART केंद्रों तक पहुँच गई है। 1,264 लिंक ART केंद्रों ने लगभग 1.8 मिलियन PLHIV को इलाज के लिये निःशुल्क ART दवाएँ प्रदान की हैं और प्रदान कर रहे हैं।
- ART की प्रभावशीलता:
- ART केवल एचआईवी पीड़ित व्यक्ति का इलाज शुरू करने तक सीमित नहीं है। यह वायरल लोड को कम रखने और दबाने के लिये भी उतना ही महत्त्वपूर्ण है ताकि सुनिश्चित हो कि बीमारी के संचरण पर भी रोक लगी है।
- इसका असर यह हुआ है कि वर्ष 2023 में 15-49 आयु वर्ग में एचआईवी का प्रसार घटकर 0.20 (0.17%-0.25% का कॉन्फिडेंस इंटरवल) रह गया है और अनुमानित PLHIV के संदर्भ में बीमारी का बोझ 2.4 मिलियन तक कम हो गया है।
- भारतीय जनसंख्या के लिये उपयोगिता:
- वैश्विक स्तर पर PLHIV में भारत की हिस्सेदारी घटकर 6.3% (दो दशक पहले लगभग 10% से) हो गई है। वर्ष 2023 के अंत तक, सभी PLHIV में से अनुमानित 82% को अपनी एचआईवी स्थिति पता थी, 72% ART प्राप्त कर रहे थे और 68% में वायरस को दबाये रखा गया था।
- भारत में वार्षिक नए एचआईवी संक्रमणों में वैश्विक औसत 31% (आधार वर्ष 2010) की तुलना में 48% की गिरावट आई है। एड्स से संबंधित वार्षिक मृत्यु दर में वैश्विक औसत 47% (आधार वर्ष 2010) के मुकाबले 82% की गिरावट आई है।
वे कौन-से कारक थे जिन्होंने ART हस्तक्षेप को सफल बनाया?
- सेवाओं के लिये रोगी-केंद्रित दृष्टिकोण:
- सफलता का श्रेय अकेले ART को देना अनुचित होगा। ऐसी कई पूरक पहलें की गई थीं जिन्होंने समग्र रूप से एचआईवी महामारी को रोकने में योगदान दिया है।
- इनमें निःशुल्क निदान सुविधाओं का प्रावधान; माता-पिता से बच्चे में एचआईवी संक्रमण की रोकथाम (PPTCT) सेवाओं पर ध्यान देना; टीबी जैसे सह-संक्रमणों के प्रबंधन सहित अवसरवादी संक्रमणों की रोकथाम, निदान एवं प्रबंधन करना शामिल थे।
- गतिशील संशोधनों को शामिल करना:
- कार्यक्रम ने चुस्ती और गतिशील संशोधन भी दिखाया है। ART की आरंभिक शुरूआत और ‘ट्रीट ऑल’ की नीति गुज़रते वर्षों के साथ विकसित हुई, जहाँ ART पात्रता मानदंड में धीरे-धीरे ढील दी गई। यह 200 सेल्स/मिमी3 से कम CD4 संख्या (2004 में) से 350 सेल्स/मिमी3 से कम (2011 में) और फिर 500 सेल्स/मिमी3 से कम (2016 में) के रूप में आगे बढ़ी।
- सार्वभौमीकरण को बढ़ावा देना:
- वर्ष 2017 से ‘ट्रीट ऑल’ का दृष्टिकोण अपनाया गया जो यह सुनिश्चित करता है कि CD4 की संख्या कुछ भी हो, ART शुरू की जा सकती है। यह एक वास्तविक सार्वभौमिकीकरण रहा है और इसने व्यक्तिगत और सामुदायिक दोनों स्तरों पर वायरस संचरण को कम करने में योगदान दिया है।
नोट
- विश्व स्वास्थ्य संगठन (WHO) के सितंबर 2015 के ‘ट्रीट ऑल’ मार्गदर्शन में यह सिफ़ारिश की गई कि एचआईवी संक्रमण और निदान के बाद सभी व्यक्तियों का जल्द से जल्द इलाज किया जाए।
- इसके अलावा, कचूँकि एचआईवी वायरल लोड को नगण्य स्तर तक कम करने से आगे के संचरण का खतरा समाप्त हो जाता है, ‘ट्रीट ऑल’ दृष्टिकोण में एचआईवी के मामलों को कम कर आबादी को स्वास्थ्य लाभ प्रदान करने की क्षमता है।
- वहनीय और निःशुल्क ART:
- कार्यक्रम ने उपचार के दौरान सभी PLHIV के लिये नि:शुल्क वायरल लोड परीक्षण को भी अपनाया, जहाँ ‘स्टेबल’ PLHIV को दो-तीन माह की दवाएँ प्रदान की गईं, जिससे ART केंद्रों में रोगियों की संख्या कम हो गई। इससे रोगियों के लिये यात्रा के समय और लागत में कमी आई।
- यह दृष्टिकोण औसत दैनिक OPD को कम कर ART केंद्रों पर भीड़ कम करने के अलावा उपचार के प्रति अनुपालन को भी बढ़ाता है, जिससे स्वास्थ्य देखभाल कर्मियों को अन्य रोगियों की देखभाल के लिये अधिक समय मिल पाता है।
- नई दवाओं को शामिल करना:
- भारत ने कार्यक्रम में नई और अधिक प्रभावशाली दवाओं को (उनकी उपलब्धता के अनुसार) को शामिल करना जारी रखा। उदाहरण के लिये, वर्ष 2020 में बेहतर वायरोलॉजिकल प्रभावकारिता एवं न्यूनतम प्रतिकूल प्रभाव रखने वाली नई दवा डोलूटेग्राविर (DTG) को शामिल किया गया।
- वर्ष 2021 में भारत ने द्रुत ART शुरूआत की एक नीति अपनाई जहाँ किसी व्यक्ति में एचआईवी निदान के सात दिनों के भीतर और कुछ मामलों में तो उसी दिन ART शुरू की गई।
ART से संबद्ध चिंताएँ:
- सर्वप्रथम, ART सुविधाओं के लिये नामांकन में देरी इस राष्ट्रीय कार्यक्रम के लिये सबसे बड़ी चुनौती है। भारत में ART केंद्रों में CD4 संख्या 200 से कम के साथ आने वाले मरीज कुल संख्या में लगभग एक-तिहाई हिस्सेदारी रखते हैं।
- दूसरा, ART शुरू करने और जारी रखने के बाद रोगी अच्छा महसूस करने लगता है। लेकिन जैसे ही ऐसा होता है, वे खुराक छोड़ना शुरू कर देते हैं या पूरी तरह से बंद कर देते हैं। इसके परिणामस्वरूप प्रतिरोध का विकास होता है। अनुपालन की इस कमी पर ध्यान देने की आवश्यकता है।
एचआईवी की रोकथाम के लिये भारत द्वारा किये गए प्रयास:
- एचआईवी और एड्स (निवारण एवं नियंत्रण) अधिनियम, 2017:
- इस अधिनियम के अनुसार, केंद्र और राज्य सरकारें एचआईवी या एड्स के प्रसार को रोकने के लिये उपाय करेंगी।
- ART तक पहुँच:
- भारत ने दुनिया में एचआईवी से पीड़ित 90 प्रतिशत से अधिक लोगों के लिये एंटीरेट्रोवाइरल थेरेपी (ART) को सस्ता एवं सुलभ बना दिया है।
- समझौता ज्ञापन (Memorandum of Understanding- MoU):
- स्वास्थ्य और परिवार कल्याण मंत्रालय ने एचआईवी/एड्स संबंधी जागरूकता बढ़ाने और नशीली दवाओं के दुरुपयोग के पीड़ितों तथा एचआईवी /एड्स से पीड़ित बच्चों एवं अन्य लोगों के विरुद्ध सामाजिक दुर्व्यवहार एवं भेदभाव की घटनाओं को कम करने के लिये वर्ष 2019 में सामाजिक न्याय और अधिकारिता मंत्रालय के साथ एक समझौता ज्ञापन पर हस्ताक्षर किये।
- प्रोजेक्ट सनराइज़:
- स्वास्थ्य और परिवार कल्याण मंत्रालय द्वारा वर्ष 2016 में उत्तर-पूर्वी राज्यों में बढ़ते एचआईवी के प्रसार से निपटने हेतु (विशेष रूप से ड्रग्स इंजेक्शन का प्रयोग करने वाले लोगों में इसके प्रयोग को रोकने हेतु) ‘प्रोजेक्ट सनराइज़’ (Project Sunrise) शुरू किया गया था।
ART उपचार को अधिक प्रभावी बनाने के लिये आवश्यक कदम:
- सतत आपूर्ति और उपलब्धता सुनिश्चित करना:
- राष्ट्रीय कार्यक्रम द्वारा ART की सतत आपूर्ति एवं उपलब्धता को देश के हर हिस्से में और विशेष रूप से दुर्गम, पहाड़ी एवं दूरदराज के क्षेत्रों में सुनिश्चित करने की आवश्यकता है।
- PLHIV की देखभाल में निजी क्षेत्र की भागीदारी पर भी ध्यान केंद्रित करने की आवश्यकता है, जो अपनी विशेषज्ञता से कुशल आपूर्ति सुनिश्चित कर सकते हैं।
- निरंतर प्रशिक्षण की आवश्यकता:
- निरंतर विकास के लिये आवश्यक है कि स्वास्थ्यकर्मी अपने क्षेत्र में नवीनतम प्रगति एवं तकनीकों के प्रति अद्यतन ज्ञान रखें। इसके अलावा, प्रशिक्षण में व्यावहारिक अधिगम पर बल दिया जाना चाहिये ताकि यह सुनिश्चित किया जा सके कि कर्मी सैद्धांतिक ज्ञान को व्यावहारिक स्थितियों में प्रभावी ढंग से लागू कर सकें।
- यह दृष्टिकोण न केवल उनके कौशल को बढ़ाता है बल्कि उनकी समस्या-समाधान क्षमताओं और नई चुनौतियों के प्रति अनुकूलन क्षमता में भी सुधार करता है।
- अन्य कार्यक्रमों के साथ एकीकरण को सुदृढ़ करना:
- हेपेटाइटिस, गैर-संचारी रोग (मधुमेह एवं उच्च रक्तचाप) और मानसिक स्वास्थ्य जैसे अन्य कार्यक्रमों के साथ एकीकरण को सुदृढ़ करने पर ध्यान देने की आवश्यकता है क्योंकि सामान्य जीवन जी रहे PLHIV अन्य स्वास्थ्य समस्याओं के शिकार हो सकते हैं।
- निवारण योग्य मृत्यु दर को कम करने के लिये एक केंद्रित दृष्टिकोण अपनाने की आवश्यकता है जिसमें व्यवस्थित मृत्यु समीक्षा करना और उन्नत निदान की उपलब्धता शामिल है।
- बहु-क्षेत्रीय दृष्टिकोण अपनाना:
- भारत में निःशुल्क ART पहल को राजनीतिक इच्छाशक्ति और क्रमिक सरकारों के निरंतर समर्थन को सुनिश्चित कर और अधिक प्रभावी बनाया जा सकता है। इस क्रम में निरंतर एवं पर्याप्त वित्तपोषण, नियमित कार्यक्रम समीक्षा और क्षेत्र-आधारित निगरानी, पूरक पहलों की एक शृंखला; समुदाय और हितधारकों की संलग्नता एवं भागीदारी; सेवा वितरण में जन-केंद्रित संशोधन; कार्यान्वयन संबंधी कमियों को दूर करने के लिये नीतिगत मंशाओं को पाटना और एचआईवी से पीड़ित अधिकाधिक लोगों को कवर करने के लिये सेवाओं का निरंतर विस्तार करना महत्त्वपूर्ण होगा।
- राष्ट्रीय एड्स नियंत्रण कार्यक्रम (NACP) का कार्यान्वयन:
- राष्ट्रीय एड्स नियंत्रण कार्यक्रम के वर्तमान में जारी पाँचवें चरण का लक्ष्य (2025 तक) वार्षिक नए एचआईवी संक्रमणों को 80% तक कम करना, एड्स से संबंधित मृत्यु दर को 80% तक कम करना और एचआईवी एवं सिफलिस के ऊर्ध्वाधर संचरण को समाप्त करना है।
- इसके लिये NACP के पाँचवें चरण में वर्ष 2025 तक 95-95-95 के महत्वाकांक्षी लक्ष्यों को प्राप्त करने का आह्वान किया गया है, जहाँ एचआईवी पीड़ित 95% लोग अपनी एचआईवी स्थिति से अवगत हों; एचआईवी संक्रमण से पीड़ित सभी लोगों में से 95% को लगातार एंटीरेट्रोवाइरल थेरेपी (ART) प्राप्त होती हो और एंटीरेट्रोवाइरल थेरेपी प्राप्त करने वाले सभी लोगों में से 95% लोग वायरल दमन की स्थिति प्राप्त कर लें। ये लक्ष्य UNAIDS द्वारा सहमत वैश्विक लक्ष्यों के साथ संरेखित हैं।
निष्कर्ष:
नि:शुल्क ART पहल ने निश्चित रूप से भारत में एचआईवी/एड्स महामारी वक्र को मोड़ने का मार्ग प्रशस्त किया है। यह इस बात का प्रमाण है कि अगर इच्छाशक्ति हो तो सरकार द्वारा संचालित सार्वजनिक स्वास्थ्य कार्यक्रम सभी के लियेनिःशुल्क, उपलब्ध एवं सुलभ गुणवत्तापूर्ण स्वास्थ्य सेवाएँ प्रदान कर सकता है। निःशुल्क ART के 20 वर्ष और NACP के तहत उसके बाद के कदमों में देश में अन्य सार्वजनिक स्वास्थ्य कार्यक्रमों का मार्गदर्शन करने की भी क्षमता है। उदाहरण के तौर पर, भारत में राष्ट्रव्यापी निःशुल्क हेपेटाइटिस C उपचार पहल शुरू करने और हेपेटाइटिस C उन्मूलन की दिशा में प्रगति में तेज़ी लाने के लिये प्राप्त अनुभव का उपयोग किया जा सकता है और किया जाना चाहिये।
अभ्यास प्रश्न: भारत के ग्रामीण क्षेत्रों में एचआईवी/एड्स रोगियों को एंटीरेट्रोवाइरल थेरेपी (ART) प्रदान करने में विद्यमान चुनौतियों की चर्चा कीजिये। एचआईवी/एड्स महामारी से निपटने में भारत के राष्ट्रीय एड्स नियंत्रण कार्यक्रम की प्रभावशीलता का आलोचनात्मक विश्लेषण कीजिये।
|
प्रश्न: निम्नलिखित में से कौन-सा रोग टैटू गुदवाने से एक व्यक्ति से दूसरे व्यक्ति में फैल सकता है? (2013)
नीचे दिये गए कूट का प्रयोग कर सही उत्तर चुनिये: (a) केवल 1 उत्तर: (b) |