सामाजिक न्याय
अस्पताल खर्च के भार में कमी
- 01 May 2024
- 148 min read
यह एडिटोरियल 30/04/2024 को ‘द हिंदू’ में प्रकाशित “Court’s nudge on hospital charges, a reform opportunity” लेख पर आधारित है। इसमें भारत में बढ़ते स्वास्थ्य देखभाल व्ययों पर विचार किया गया है और इस बात पर बल दिया गया है कि वहनीय अस्पताल देखभाल की प्राप्ति के लिये स्वास्थ्य देखभाल क्षेत्र में वित्तपोषण सुधारों की आवश्यकता है जो महज मूल्य विनियमनों तक सीमित नहीं हों।
प्रिलिम्स के लिये:आयुष्मान भारत, वेंचर कैपिटल फंड, राष्ट्रीय स्वास्थ्य प्रोफाइल, गैर-संचारी रोग (NCDs), इंडियन जर्नल ऑफ पब्लिक हेल्थ, राष्ट्रीय स्वास्थ्य मिशन, प्रधानमंत्री जन आरोग्य योजना (AB-PMJAY), राष्ट्रीय चिकित्सा आयोग, प्रधानमंत्री राष्ट्रीय डायलिसिस कार्यक्रम, एम्स दिल्ली पर रैंसमवेयर हमला, वन हेल्थ दृष्टिकोण, जनहित याचिका (PIL), क्लिनिकल प्रतिष्ठान (पंजीकरण और विनियमन) अधिनियम, 2010।। मेन्स के लिये:भारत के स्वास्थ्य सेवा क्षेत्र में सुधार की आवश्यकता, भारत के स्वास्थ्य सेवा क्षेत्र से संबंधित मुद्दे, स्वास्थ्य सेवा से संबंधित सरकारी पहल। |
भारत के सर्वोच्च न्यायालय ने फ़रवरी 2024 में एक जनहित याचिका (PIL) पर सुनवाई करते हुए केंद्र सरकार को निजी क्षेत्र में अस्पताल प्रक्रिया की दरों को विनियमित करने के तरीके खोजने का निर्देश दिया। हाल के समय में उच्च प्रक्रिया दरों (procedure rates) और देश भर में उनमें व्यापक भिन्नता को देखते हुए यह जनहित याचिका दायर की गई, जिस पर न्यायालय द्वारा उक्त निर्देश दिया गया। न्यायालय ने मोतियाबिंद सर्जरी की प्रक्रिया लागत का उपयोग करते हुए इस समस्या पर प्रकाश डाला, जहाँ सरकारी अस्पतालों में इसकी लागत केवल 10,000 रुपए है, लेकिन निजी अस्पतालों में इसके लिये 30,000 रुपए से 1,40,000 रुपए तक वसूल किया जाता है।
मामले में नैदानिक स्थापन (रजिस्ट्रीकरण और विनियमन) अधिनियम, 2010 [Clinical Establishments (Registration and Regulation) Act, 2010] के तहत नैदानिक स्थापन (केंद्रीय सरकार) नियम, 2012 [Clinical Establishments (Central Government) Rules, 2012] के नियम 9 का विधिक उपयोग किया गया जिसके खंड 2 में कहा गया है कि “नैदानिक स्थापन प्रक्रियाओं और सेवाओं के प्रत्येक प्रकार के लिये दर को उस सीमा के भीतर प्रभार्य करेगा, जो समय-समय पर केंद्र सरकार द्वारा राज्य सरकार के परामर्श से अवधारित और जारी की जाए।” न्यायालय ने निर्णय में यह भी कहा कि यदि सरकार दरों को विनियमित करने के तरीके खोजने में विफल रहती है तो केंद्र सरकार की स्वास्थ्य योजना दरों को एक अंतरिम उपाय के रूप में देखा जाए।
नैदानिक स्थापन (केंद्रीय सरकार) नियम, 2012:
- परिचय:
- नैदानिक स्थापन (रजिस्ट्रीकरण और विनियमन) अधिनियम, 2010 की धारा 52 द्वारा प्रदत्त शक्तियों का प्रयोग करते हुए केंद्र सरकार ने नैदानिक स्थापन (केंद्रीय सरकार) नियम, 2012 बनाए।
- केंद्र सरकार द्वारा राष्ट्रीय परिषद के सचिव की नियुक्ति:
- भारत सरकार के स्वास्थ्य एवं परिवार कल्याण मंत्रालय में नैदानिक स्थापन के विषय से संबंधित संयुक्त सचिव स्तर का अधिकारी अधिनियम की धारा 3 की उपधारा (1) के अधीन स्थापित नैदानिक स्थापन परिषद का पदेन सचिव होगा।
- राष्ट्रीय परिषद और इसकी उप-समितियाँ:
- राष्ट्रीय परिषद मान्यताप्राप्त चिकित्सा प्रणालियों के नैदानिक स्थापन को वर्गीकृत और श्रेणीबद्ध करेगी तथा उसे केंद्र सरकार के अनुमोदन के लिये प्रस्तुत करेगी। राष्ट्रीय परिषद प्रत्येक उप-समिति की नियुक्ति के लिये उप-समिति के कार्य, उसमें नियुक्त किये जाने वाले सदस्यों की संख्या एवं प्रकृति और कार्यों को पूरा करने के लिये समयबद्धता को परिभाषित करेगी।
- प्रत्येक उप-समिति के गठन के समय यह सुनिश्चित करने का प्रयास किया जाएगा कि प्रत्येक समिति में देश भर से निजी क्षेत्र, सार्वजनिक क्षेत्र एवं उसके संगठनों, गैर-सरकारी क्षेत्र, पेशेवर निकायों, शिक्षा जगत या अनुसंधान संस्थान आदि में से सभी संबंधित क्षेत्रों के विशेषज्ञों का पर्याप्त प्रतिनिधित्व हो।
- राष्ट्रीय परिषद मान्यताप्राप्त चिकित्सा प्रणालियों के नैदानिक स्थापन को वर्गीकृत और श्रेणीबद्ध करेगी तथा उसे केंद्र सरकार के अनुमोदन के लिये प्रस्तुत करेगी। राष्ट्रीय परिषद प्रत्येक उप-समिति की नियुक्ति के लिये उप-समिति के कार्य, उसमें नियुक्त किये जाने वाले सदस्यों की संख्या एवं प्रकृति और कार्यों को पूरा करने के लिये समयबद्धता को परिभाषित करेगी।
- चिकित्सा निदान प्रयोगशालाओं के लिये न्यूनतम मानक:
- रोगों के निदान या उपचार से संबंधित प्रत्येक नैदानिक स्थापन—जहाँ पैथोलॉजिकल, बैक्टीरियोलॉजिकल, जेनेटिक, रेडियोलॉजिकल, रासायनिक, जैविक जाँच या अन्य नैदानिक या जाँच सेवाएँ आमतौर पर प्रयोगशाला या अन्य चिकित्सा उपकरणों की सहायता से की जाती हैं—को अनुसूची में निर्दिष्ट सुविधाओं एवं सेवाओं के न्यूनतम मानक का पालन करना होगा।
- नैदानिक स्थापन के रजिस्ट्रीकरण और निरंतरता के लिये अन्य शर्तें:
- प्रत्येक नैदानिक स्थापन उपलब्ध सेवाओं और सुविधाओं के प्रत्येक प्रकार के लिये प्रभार्य दरों को प्रदर्शित करेगा और रोगियों के लाभ के लिये उसे स्थानीय भाषा के साथ-साथ अंग्रेजी में सहजदृश्य स्थान पर लगाएगा;
- नैदानिक स्थापन प्रक्रियाओं और सेवाओं के प्रत्येक प्रकार के लिये दर को उस सीमा के भीतर प्रभार्य करेगा, जो समय-समय पर केंद्रीय सरकार द्वारा राज्य सरकार के परामर्श से अवधारित और जारी की जाए;
- नैदानिक स्थापन मानक चिकित्सा मार्ग निर्देश का अनुपालन सुनिश्चित करेगा जो समय-समय पर केंद्रीय सरकार या राज्य सरकार के परामर्श से अवधारित और जारी की जाए;
- नैदानिक स्थापन प्रत्येक रोगी का इलेक्ट्रॉनिक चिकित्सा अभिलेख या इलेक्ट्रॉनिक स्वास्थ्य अभिलेख रखेगा और उपलब्ध कराएगा जो समय-समय पर यथास्थिति, केंद्रीय सरकार या राज्य सरकार द्वारा अवधारित और जारी की जाए।
भारत में स्वास्थ्य देखभाल की बढ़ती लागत के विभिन्न कारण:
-
- भारत में गैर-विनियमित और लाभ-उन्मुख स्वास्थ्य क्षेत्र:
- भारत में स्वास्थ्य सेवा मुख्य रूप से निजी प्रदाताओं के माध्यम से उपलब्ध है जिनके मूल्य बाज़ार द्वारा निर्धारित होते हैं। स्वास्थ्य सेवा बाज़ार त्रुटिपूर्ण हैं, जिसके कारण अकुशलता एवं असमानता उत्पन्न होती है और उन्हें विनियमित करने की आवश्यकता है।
- गैर-विनियमित बाज़ार-संचालित परिदृश्य में स्वास्थ्य सेवा प्रदाता उच्च मूल्यों और देखभाल के अति-प्रावधान (आपूर्तिकर्ता-प्रेरित मांग) के माध्यम से लाभ पर ध्यान केंद्रित करते हैं। इसका एक संभावित समाधान ‘मापदंड प्रतिस्पर्द्धा’ (yardstick competition) है, जिसमें नियामक प्राधिकरण बाज़ार अवलोकनों के आधार पर बेंचमार्क मूल्य निर्धारित करते हैं।
- हालाँकि इस दृष्टिकोण को भारत में विविधतापूर्ण रोगी प्रोफाइल, अविश्वसनीय मूल्य डेटा और कमजोर नियामक ढाँचे के कारण विभिन्न चुनौतियों का सामना करना पड़ता है। लंबी प्रतीक्षा अवधि, कथित सेवा गुणवत्ता संबंधी मुद्दों और रोगी सूचना अंतराल (जो आपूर्तिकर्ता-प्रेरित मांग के जोखिम को बढ़ाते हैं) के कारण केवल सरकारी अस्पतालों से प्रतिस्पर्द्धा पर निर्भर रहना पर्याप्त नहीं है।
- स्वयं के व्यय (Out-of-Pocket Expenditures- OOPEs) का उच्च स्तर:
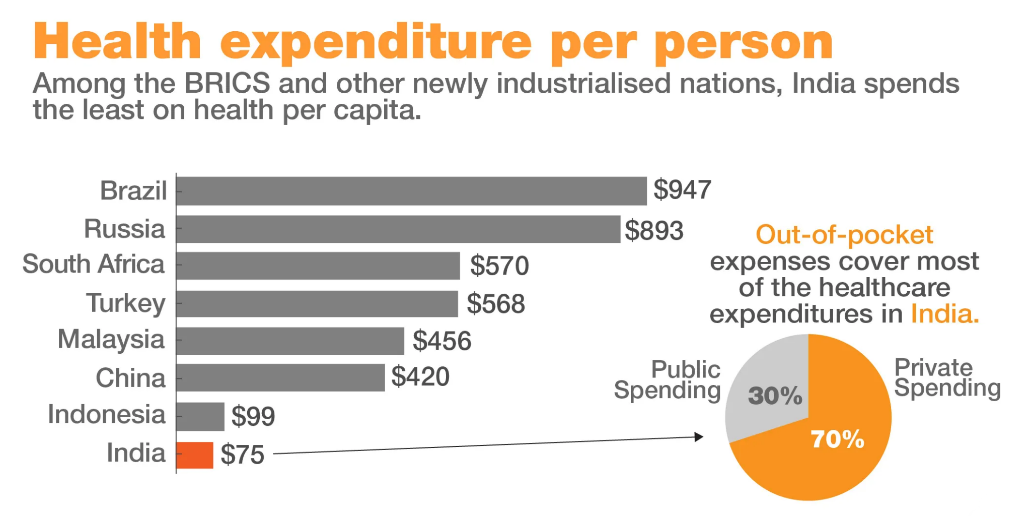
- भारत में कुल स्वास्थ्य व्यय का आधा से अधिक स्वयं का व्यय होता है। अन्य आधा हिस्सा सार्वजनिक और निजी तौर पर एकत्रित संसाधनों से प्राप्त होता है। निजी क्षेत्र मुख्य रूप से छोटे पैमाने के प्रदाताओं से निर्मित है। भले ही दरों को मानकीकृत कर दिया जाए, उनका कार्यान्वयन अनिश्चित ही रहेगा।
- निर्धारित दरों के पालन के लिये प्रवर्तन तंत्र अस्पष्ट बने हुए हैं, जिससे विभिन्न नियामक उपायों की व्यवहार्यता पर सवाल उठ रहे हैं। प्रदाताओं द्वारा निर्धारित प्रक्रिया दरों का पालन न करने को लेकर चिंताएँ मौजूद हैं। उन्होंने विभिन्न स्वास्थ्य योजनाओं में लागू दरों का भी विरोध किया है।
- भारत में कुल स्वास्थ्य व्यय का आधा से अधिक स्वयं का व्यय होता है। अन्य आधा हिस्सा सार्वजनिक और निजी तौर पर एकत्रित संसाधनों से प्राप्त होता है। निजी क्षेत्र मुख्य रूप से छोटे पैमाने के प्रदाताओं से निर्मित है। भले ही दरों को मानकीकृत कर दिया जाए, उनका कार्यान्वयन अनिश्चित ही रहेगा।
- कानूनों का कमज़ोर कार्यान्वयन:
- मूल्य सीमा जैसे आर्थिक उपायों के माध्यम से कमांड-एंड-कंट्रोल विनियमन अभिकर्ताओं से घोषणाओं का पालन करा उनके व्यवहार को तेज़ी से प्रभावित कर सकते हैं। हालाँकि, जब प्रवर्तन तंत्र कमज़ोर होते हैं तो ये प्रभाव अस्थायी होते हैं क्योंकि समग्र वातावरण अपरिवर्तित बना रहता है।
- सुझाए गए उपायों को लागू करने में भारी चुनौतियों का सामना करना पड़ रहा है। केवल 11 राज्यों और 7 केंद्रशासित प्रदेशों ने नैदानिक स्थापन अधिनियम, 2010 को अधिसूचित किया है और इसका कार्यान्वयन कमज़ोर बना हुआ है, जहाँ वहनीयता, देखभाल की गुणवत्ता और प्रदाता व्यवहार पर पड़ने वाले प्रभाव के बारे में नगण्य साक्ष्य मौजूद हैं।
- मूल्य सीमा जैसे आर्थिक उपायों के माध्यम से कमांड-एंड-कंट्रोल विनियमन अभिकर्ताओं से घोषणाओं का पालन करा उनके व्यवहार को तेज़ी से प्रभावित कर सकते हैं। हालाँकि, जब प्रवर्तन तंत्र कमज़ोर होते हैं तो ये प्रभाव अस्थायी होते हैं क्योंकि समग्र वातावरण अपरिवर्तित बना रहता है।
- चिकित्सा उपकरणों पर सीमा लगाने से संबंधित मुद्दे:
- डिज़ाइन और कार्यान्वयन क्षमता की कमी ने वर्ष 2017 से स्टेंट एवं इंप्लांट की कीमतों पर सीमा आरोपित करने के राष्ट्रीय औषधि मूल्य निर्धारण प्राधिकरण (National Pharmaceutical Pricing Authority) के निर्णय और चिकित्सकों द्वारा जेनेरिक दवाएँ लिखने को अनिवार्य करने वाले विभिन्न निर्देशों को प्रभावी रूप से अपनाने में बाधा उत्पन्न की है। कीमतों पर सीमा आरोपित करने के माध्यम से दरों का मानकीकरण हितधारकों के विसंगत प्रोत्साहनों की मूलभूत समस्या का समाधान करने में अक्षम सिद्ध हो सकता है।
- स्वास्थ्य देखभाल का निगमीकरण:
- पिछले तीन दशकों में भारत में तृतीयक स्वास्थ्य सेवा की प्रकृति में भारी बदलाव आया है। स्वास्थ्य सेवा के ‘निगमीकरण’ (corporatisation) के रूप में इसकी आलोचना की जाती है। भारत में बड़े तृतीयक स्वास्थ्य सेवा प्रदाता पहले धर्मार्थ ट्रस्टों या फाउंडेशनों से संबंधित थे, जो वर्तमान प्रवृत्ति के विपरीत देखभाल को लाभ से अधिक प्राथमिकता देते थे। ये अस्पताल स्वास्थ्य सेवा की बेहतर गुणवत्ता सुनिश्चित करने के लिये नवीनतम अत्याधुनिक तकनीकों का उपयोग करते हैं। ये लागत मरीजों द्वारा वहन की जाती है।
- दूसरी ओर, निजी चिकित्सकों पर फीस के मामले में बहुत कम नियम लागू होते हैं। नैदानिक स्थापन (रजिस्ट्रीकरण और विनियमन) अधिनियम, 2010 का उद्देश्य मरीजों के लिये उपचार की मांग को और अधिक पारदर्शी बनाना था, लेकिन देश भर में विभिन्न चिकित्सक संघों ने इस कानून के लागू होने का विरोध किया है।
- पिछले तीन दशकों में भारत में तृतीयक स्वास्थ्य सेवा की प्रकृति में भारी बदलाव आया है। स्वास्थ्य सेवा के ‘निगमीकरण’ (corporatisation) के रूप में इसकी आलोचना की जाती है। भारत में बड़े तृतीयक स्वास्थ्य सेवा प्रदाता पहले धर्मार्थ ट्रस्टों या फाउंडेशनों से संबंधित थे, जो वर्तमान प्रवृत्ति के विपरीत देखभाल को लाभ से अधिक प्राथमिकता देते थे। ये अस्पताल स्वास्थ्य सेवा की बेहतर गुणवत्ता सुनिश्चित करने के लिये नवीनतम अत्याधुनिक तकनीकों का उपयोग करते हैं। ये लागत मरीजों द्वारा वहन की जाती है।
- सार्वजनिक अस्पतालों में अपर्याप्त निवेश:
- जनसंख्या के विशाल आकार और स्वास्थ्य देखभाल आवश्यकताओं को देखें तो सार्वजनिक अस्पतालों और प्राथमिक स्वास्थ्य देखभाल केंद्रों में पर्याप्त निवेश नहीं किया गया है। राज्य ने दवा मूल्य नियंत्रण आदेश, 2013 (Drug Price Control Orders, 2013) के माध्यम से दवाओं की कीमतों को नियंत्रित किया है, जो विशेष रूप से व्यापक प्रसार वाले और जीवन-घातक बीमारियों के लिये अणुओं (molecules) की कीमत में वृद्धि को नियंत्रित करता है। हालाँकि, दवाएँ अभी भी OOPE का एक बड़ा हिस्सा बनी हुई हैं क्योंकि उन्हें राज्य द्वारा वित्तपोषित नहीं किया जाता है।
- सार्वजनिक स्वास्थ्य देखभाल में संभवतः कम वित्तीय प्रोत्साहन के कारण चिकित्सकों की कार्य-अनुपस्थिति के चौंकाने वाले उदाहरण सामने आए हैं। विश्व बैंक के अनुसार, विश्वसनीय अवसंरचना और प्रौद्योगिकियों की कमी है, जहाँ प्रत्येक 2000 व्यक्तियों के लिये केवल एक बिस्तर उपलब्ध है।
- जनसंख्या के विशाल आकार और स्वास्थ्य देखभाल आवश्यकताओं को देखें तो सार्वजनिक अस्पतालों और प्राथमिक स्वास्थ्य देखभाल केंद्रों में पर्याप्त निवेश नहीं किया गया है। राज्य ने दवा मूल्य नियंत्रण आदेश, 2013 (Drug Price Control Orders, 2013) के माध्यम से दवाओं की कीमतों को नियंत्रित किया है, जो विशेष रूप से व्यापक प्रसार वाले और जीवन-घातक बीमारियों के लिये अणुओं (molecules) की कीमत में वृद्धि को नियंत्रित करता है। हालाँकि, दवाएँ अभी भी OOPE का एक बड़ा हिस्सा बनी हुई हैं क्योंकि उन्हें राज्य द्वारा वित्तपोषित नहीं किया जाता है।
- अपर्याप्त राजनीतिक प्राथमिकता:
- फार्मास्युटिकल उद्योग के प्रसार से दुनिया भर में लोगों के लिये दवाएँ सस्ती हो गई हैं, लेकिन भारत में अनैतिक अभ्यासों की घातक वृद्धि दवाओं की वहनीयता पर असर डाल रही है।
- शहरी क्षेत्रों में विश्वस्तरीय स्वास्थ्य सेवा मौजूद है, लेकिन सार्वजनिक स्वास्थ्य सेवा अभी भी अत्यधिक भीड़भाड़ और वित्तपोषण की कमी की समस्या से जूझ रही है। बीमा लेने की गति धीमी है और लोग अभी भी स्वास्थ्य देखभाल लागत की भरपाई के लिये अपनी संपत्ति बेचने को विवश होते हैं। स्वास्थ्य सेवा वितरण और वहनीयता के संबंध में ये प्रमुख चुनौतियाँ इस महत्त्व को उजागर करती हैं कि स्वास्थ्य को राजनीतिक मुद्दे के रूप में प्राथमिकता दिया जाए, जिसका भारत के मामले में अभाव रहा है।
- फार्मास्युटिकल उद्योग के प्रसार से दुनिया भर में लोगों के लिये दवाएँ सस्ती हो गई हैं, लेकिन भारत में अनैतिक अभ्यासों की घातक वृद्धि दवाओं की वहनीयता पर असर डाल रही है।
भारत में स्वास्थ्य देखभाल लागत में वृद्धि को रोकने के विभिन्न उपाय:
- मानक उपचार दिशानिर्देश (Standard Treatment Guidelines- STGs) तैयार करना:
- सर्वोच्च न्यायालय की टिप्पणियों के अनुसार मूल्य निर्धारण संबंधी चर्चाएँ मूल्य निर्धारण के लिये एक बेंचमार्क के साथ शुरू होनी चाहिये। STGs प्रासंगिक नैदानिक आवश्यकताओं, देखभाल की प्रकृति एवं सीमा और आवश्यक कुल इनपुट लागत के निर्धारण में मदद कर सकते हैं।
- STGs उन घटकों को संबोधित कर सकते हैं जो व्यक्तिगत आवश्यकताओं पर प्रतिक्रिया देने के लिये नैदानिक स्वायत्तता सुनिश्चित करते हुए विभिन्न अस्पताल प्रक्रियाओं के लिये देखभाल के विभिन्न स्तरों के लिये ज़िम्मेदार हैं। परिणामस्वरूप, यह कई प्रक्रियाओं की सटीक लागत के लिये उपभोग किये गए स्वास्थ्य देखभाल संसाधनों का मूल्यांकन करने में सक्षम बनाता है।
- सीमित नियामक क्षमता को देखते हुए, STGs सूत्रीकरण एवं अंगीकरण के लिये आवश्यक है कि प्रदाताओं का राजस्व कुछ ही भुगतानकर्ताओं से जुड़ा हो। प्रदाताओं को निम्न OOP भुगतान स्तर वाली अधिकांश आबादी को कवर करते हुए, संचित भुगतानों से प्रतिपूर्ति पर भरोसा करना चाहिये।
- सर्वोच्च न्यायालय की टिप्पणियों के अनुसार मूल्य निर्धारण संबंधी चर्चाएँ मूल्य निर्धारण के लिये एक बेंचमार्क के साथ शुरू होनी चाहिये। STGs प्रासंगिक नैदानिक आवश्यकताओं, देखभाल की प्रकृति एवं सीमा और आवश्यक कुल इनपुट लागत के निर्धारण में मदद कर सकते हैं।
- एक व्यापक स्वास्थ्य वित्तपोषण सुधार रणनीति की आवश्यकता:
- मूल्य पर सीमा आरोपण के माध्यम से दर मानकीकरण का प्रयास हितधारकों के असंगत प्रोत्साहन की मूलभूत समस्या के समाधान में अक्षम सिद्ध हो सकता है। बेंचमार्क मानकों के सूत्रीकरण एवं अंगीकरण के लिये उचित प्रक्रियाओं पर सुदृढ़ एवं जारी अनुसंधान द्वारा सूचना-संपन्न एक व्यापक स्वास्थ्य वित्तपोषण सुधार रणनीति होनी चाहिये, जिसके बिना वास्तविक मूल्य निर्धारण में हेरफेर किया जा सकता है तथा किसी भी प्रकार से उसे उचित ठहराया जा सकता है।
- उदाहरण के लिये, प्रति बिस्तर कम औसत राजस्व वाले अस्पताल अपनी बेहतर देखभाल गुणवत्ता की अपील कर अपनी दरें बढ़ा सकते हैं। सार्वभौमिक मानकों के बिना ऐसे दावों को निष्पक्ष रूप से सत्यापित करना लगभग असंभव होगा।
- मूल्य पर सीमा आरोपण के माध्यम से दर मानकीकरण का प्रयास हितधारकों के असंगत प्रोत्साहन की मूलभूत समस्या के समाधान में अक्षम सिद्ध हो सकता है। बेंचमार्क मानकों के सूत्रीकरण एवं अंगीकरण के लिये उचित प्रक्रियाओं पर सुदृढ़ एवं जारी अनुसंधान द्वारा सूचना-संपन्न एक व्यापक स्वास्थ्य वित्तपोषण सुधार रणनीति होनी चाहिये, जिसके बिना वास्तविक मूल्य निर्धारण में हेरफेर किया जा सकता है तथा किसी भी प्रकार से उसे उचित ठहराया जा सकता है।
- तमिलनाडु और राजस्थान के मॉडल का अनुसरण करना:
- दवाओं के वित्तपोषण और आपूर्ति शृंखला के हितधारकों के मार्जिन को कम करने के लिये तमिलनाडु एवं राजस्थान जैसे कुछ राज्य निर्माताओं से सस्ती गैर-ब्रांडेड जेनेरिक दवाओं की खरीद करते हैं और केंद्रीकृत एजेंसियों के माध्यम से उन्हें सीधे मरीजों को बेचते हैं।
- निजी प्रदाताओं तक इसका विस्तार दवाओं के लिये OOPE को व्यापक रूप से बदल सकता है। स्वास्थ्य देखभाल क्षेत्र के निजीकृत बाज़ार को देखते हुए बीमा योजनाओं को शुरू करना व्यावहारिक प्रगतिशील कदम है।
- दवाओं के वित्तपोषण और आपूर्ति शृंखला के हितधारकों के मार्जिन को कम करने के लिये तमिलनाडु एवं राजस्थान जैसे कुछ राज्य निर्माताओं से सस्ती गैर-ब्रांडेड जेनेरिक दवाओं की खरीद करते हैं और केंद्रीकृत एजेंसियों के माध्यम से उन्हें सीधे मरीजों को बेचते हैं।
- दरों के मानकीकरण में पारदर्शिता बनाए रखना:
- निजी स्वास्थ्य सेवा प्रदाता भारत में अन्य सभी व्यावसायिक सेवाओं के बीच संभवतः एक अद्वितीय स्थिति रखते हैं, क्योंकि उनकी सेवाओं की दरें आम तौर पर सार्वजनिक डोमेन में पारदर्शी रूप से उपलब्ध नहीं होती हैं। यह दरों के विस्तृत स्पेक्ट्रम से जुड़ी हुई है जो एक ही प्रक्रिया या उपचार के लिये न केवल एक ही क्षेत्र के विभिन्न अस्पतालों द्वारा, बल्कि एक ही अस्पताल के विभिन्न रोगियों से भी वसूली जा सकती है।
- नैदानिक स्थापन (केंद्रीय सरकार) नियम, 2012 निर्दिष्ट करते हैं कि सभी स्वास्थ्य सेवा प्रदाताओं को अपनी दरें प्रदर्शित करनी चाहिये और समय-समय पर सरकार द्वारा निर्धारित मानक दरों पर इसे लिया जाना चाहिये। हालाँकि, इन कानूनी प्रावधानों के लागू होने के 12 वर्ष बाद भी इन्हें अभी तक लागू नहीं किया गया है।
- निजी स्वास्थ्य सेवा प्रदाता भारत में अन्य सभी व्यावसायिक सेवाओं के बीच संभवतः एक अद्वितीय स्थिति रखते हैं, क्योंकि उनकी सेवाओं की दरें आम तौर पर सार्वजनिक डोमेन में पारदर्शी रूप से उपलब्ध नहीं होती हैं। यह दरों के विस्तृत स्पेक्ट्रम से जुड़ी हुई है जो एक ही प्रक्रिया या उपचार के लिये न केवल एक ही क्षेत्र के विभिन्न अस्पतालों द्वारा, बल्कि एक ही अस्पताल के विभिन्न रोगियों से भी वसूली जा सकती है।
- तर्कहीन स्वास्थ्य देखभाल हस्तक्षेपों को रोकना:
- तर्कहीन स्वास्थ्य देखभाल हस्तक्षेपों—जिन्हें वर्तमान में व्यावसायिक कारणों से व्यापक पैमाने पर बढ़ावा दिया जाता है, की जाँच करने के लिये मानक प्रोटोकॉल को लागू करना भी आवश्यक है।
- उदाहरण के लिये, भारत में निजी अस्पतालों में सीजेरियन प्रसव का अनुपात (48%) सरकारी अस्पतालों (14%) की तुलना में तीन गुना अधिक है। निजी अस्पतालों में यह हिस्सा सीजेरियन सेक्शन के लिये चिकित्सकीय रूप से अनुशंसित मानदंड (सभी डिलीवरी का 10-15%) से कहीं अधिक है।
- उपचार अभ्यासों को युक्तिसंगत बनाने और अत्यधिक चिकित्सा प्रक्रियाओं पर अंकुश लगाने से न केवल कई निजी अस्पतालों द्वारा वसूले जाने वाले अत्यधिक बिलों में कमी आएगी, बल्कि मरीजों के स्वास्थ्य देखभाल परिणामों में भी उल्लेखनीय सुधार होगा।
- तर्कहीन स्वास्थ्य देखभाल हस्तक्षेपों—जिन्हें वर्तमान में व्यावसायिक कारणों से व्यापक पैमाने पर बढ़ावा दिया जाता है, की जाँच करने के लिये मानक प्रोटोकॉल को लागू करना भी आवश्यक है।
- मरीजों के अधिकारों का कार्यान्वयन:
- मरीजों और अस्पतालों के बीच ज्ञान और शक्ति की भारी असमानताओं को देखते हुए, मरीजों की सुरक्षा के लिये कुछ अधिकार सार्वभौमिक रूप से स्वीकार किये जाते हैं। इनमें हर मरीज को अपनी स्थिति एवं उपचार के बारे में बुनियादी जानकारी प्राप्त करने और देखभाल की अपेक्षित लागत एवं मदवार बिल पाने का अधिकार; अन्य चिकित्सक से भी मशविरा लेने, सूचित सहमति, गोपनीयता और दवा या परीक्षण प्राप्त करने के लिये प्रदाता का चयन कर सकने का अधिकार; तथा यह सुनिश्चित करना शामिल है कि कोई भी अस्पताल किसी भी बहाने से मरीज के शव को रोक कर न रखे।
- इसके अलावा, निजी अस्पतालों से संबंधित गंभीर शिकायत रखने वाले मरीजों के लिये न्याय सुनिश्चित करने में मेडिकल काउंसिल जैसे मौजूदा तंत्र की विफलता को देखते हुए यह महत्त्वपूर्ण है कि बहु-हितधारक निगरानी के साथ ज़िला स्तर से ऊपर तक उपयोगकर्ता-अनुकूल शिकायत निवारण प्रणाली को संचालित किया जाए।
- मरीजों और अस्पतालों के बीच ज्ञान और शक्ति की भारी असमानताओं को देखते हुए, मरीजों की सुरक्षा के लिये कुछ अधिकार सार्वभौमिक रूप से स्वीकार किये जाते हैं। इनमें हर मरीज को अपनी स्थिति एवं उपचार के बारे में बुनियादी जानकारी प्राप्त करने और देखभाल की अपेक्षित लागत एवं मदवार बिल पाने का अधिकार; अन्य चिकित्सक से भी मशविरा लेने, सूचित सहमति, गोपनीयता और दवा या परीक्षण प्राप्त करने के लिये प्रदाता का चयन कर सकने का अधिकार; तथा यह सुनिश्चित करना शामिल है कि कोई भी अस्पताल किसी भी बहाने से मरीज के शव को रोक कर न रखे।
- महाविद्यालयों के व्यावसायीकरण पर नियंत्रण:
- निजी स्वास्थ्य देखभाल पर इन उपायों को लागू करने के साथ-साथ चिकित्सा शिक्षा से संबंधित कुछ पूरक कदम उठाना भी समय की आवश्यकता है। व्यावसायीकृत निजी मेडिकल कॉलेजों को नियंत्रित करने की तत्काल आवश्यकता है, विशेष रूप से यह अनिवार्य किया जाना चाहिये कि उनकी फीस सरकारी मेडिकल कॉलेजों से अधिक नहीं हो। इसके अलावा, चिकित्सा शिक्षा का विस्तार व्यवसायिक निजी संस्थानों के बजाय सार्वजनिक कॉलेजों पर केंद्रित होना चाहिये।
- NMC और NEET में सुधार लाना:
- राष्ट्रीय चिकित्सा आयोग (National Medical Commission) को स्वतंत्र एवं बहु-हितधारक समीक्षा और सुधार की आवश्यकता है, क्योंकि इस बात की आलोचना की जाती है कि इस निकाय में विविध हितधारकों का प्रतिनिधित्व नहीं है, निर्णय लेने की प्रक्रिया अत्यधिक केंद्रीकृत है तथा इसमें चिकित्सा शिक्षा का और अधिक व्यावसायीकरण करने की प्रवृत्ति है।
- राष्ट्रीय पात्रता-सह-प्रवेश परीक्षा (National Eligibility-cum-Entrance Test- NEET) के पुनर्गठन की आवश्यकता है, क्योंकि यह वंचित पृष्ठभूमि के अभ्यर्थियों को अलाभ की स्थिति में रखता है और साथ ही अपनी स्वयं की चिकित्सा प्रवेश प्रक्रिया निर्धारित करने के रूप में राज्यों की स्वायत्तता का अतिक्रमण करता है।
- राष्ट्रीय चिकित्सा आयोग (National Medical Commission) को स्वतंत्र एवं बहु-हितधारक समीक्षा और सुधार की आवश्यकता है, क्योंकि इस बात की आलोचना की जाती है कि इस निकाय में विविध हितधारकों का प्रतिनिधित्व नहीं है, निर्णय लेने की प्रक्रिया अत्यधिक केंद्रीकृत है तथा इसमें चिकित्सा शिक्षा का और अधिक व्यावसायीकरण करने की प्रवृत्ति है।
स्वास्थ्य देखभाल से संबंधित विभिन्न सरकारी पहलें:
- राष्ट्रीय स्वास्थ्य मिशन
- आयुष्मान भारत
- प्रधानमंत्री जन आरोग्य योजना (AB-PMJAY)
- राष्ट्रीय चिकित्सा आयोग
- प्रधानमंत्री राष्ट्रीय डायलिसिस कार्यक्रम
- जननी शिशु सुरक्षा कार्यक्रम (JSSK)
- राष्ट्रीय बाल स्वास्थ्य कार्यक्रम (RBSK)
- बजट 2021 में स्वास्थ्य के लिये आवंटन की वृद्धि
- प्रधानमंत्री आत्मनिर्भर स्वस्थ भारत योजना
- राष्ट्रीय डिजिटल स्वास्थ्य मिशन
- राष्ट्रीय चिकित्सा आयोग (NMC) अधिनियम, 2019
- प्रधानमंत्री भारतीय जन औषधि परियोजना
निष्कर्ष:
सर्वोच्च न्यायालय की टिप्पणी स्वास्थ्य प्रणाली की एक बड़ी समस्या को हल करने के लिये प्रभावी प्रक्रियायों के निर्माण का एक अवसर प्रदान करती है। दर मानकीकरण नीतियाँ व्यवहार्य एवं आसानी से लागू होने योग्य होनी चाहिये और इन्हें स्थापित मूल्य खोज अभ्यासों का पालन करना चाहिये। भविष्य के प्रयासों को अतीत के और वर्तमान में जारी स्वास्थ्य वित्तपोषण सुधारों पर आधारित होना चाहिये, इन्हें प्रत्याशित चुनौतियों का समाधान करना चाहिये तथा व्यापक हितधारक भागीदारी सुनिश्चित करनी चाहिये।
वहनीय/सस्ता स्वास्थ्य देखभाल केवल चिकित्सा उपचार प्रदान करने का विषय नहीं है; यह एक ऐसी स्वास्थ्य देखभाल प्रणाली का निर्माण करना भी है जो प्रत्येक व्यक्ति की गरिमा एवं अधिकारों का सम्मान करे। इसके लिये सभी लोगों (जिनमें वे लोग भी शामिल हैं जो हाशिए पर स्थित हैं या भेद्य हैं) की विविध आवश्यकताओं को संबोधित करने और यह सुनिश्चित करने की आवश्यकता है कि स्वास्थ्य सेवाएँ सुलभ, सस्ती एवं सांस्कृतिक रूप से सक्षम हों। समावेशी स्वास्थ्य देखभाल न केवल एक नैतिक अनिवार्यता है, बल्कि सभी के लिये बेहतर स्वास्थ्य परिणाम प्राप्त करने के लिये एक व्यावहारिक आवश्यकता भी है।
अभ्यास प्रश्न: सार्वजनिक कल्याण एवं आर्थिक संवहनीयता के आलोक में भारत में बढ़ती स्वास्थ्य देखभाल लागत के निहितार्थों पर विचार करते हुए इसके सामाजिक-आर्थिक प्रभावों के साथ इसे संबोधित करने के लिये आवश्यक नीतिगत उपायों की चर्चा कीजिये।
UPSC सिविल सेवा परीक्षा, विगत वर्ष के प्रश्न (PYQ):प्रिलिम्स:प्रश्न: निम्नलिखित में से कौन-से 'राष्ट्रीय पोषण मिशन' के उद्देश्य हैं? (2017)
नीचे दिये गए कूट का प्रयोग कर सही उत्तर चुनिये: (a) केवल 1 और 2 उत्तर: A |