नवीनीकृत स्वास्थ्य सेवा प्रणाली | 20 Jul 2021
यह एडिटोरियल 19/07/2021 को ‘द हिंदू’ में प्रकाशित ‘‘India needs a renewed health-care system’’ लेख पर आधारित है। यह भारत में सार्वजनिक स्वास्थ्य देखभाल प्रणाली की चुनौतियों और आगे के रास्तों के बारे में चर्चा करता है।
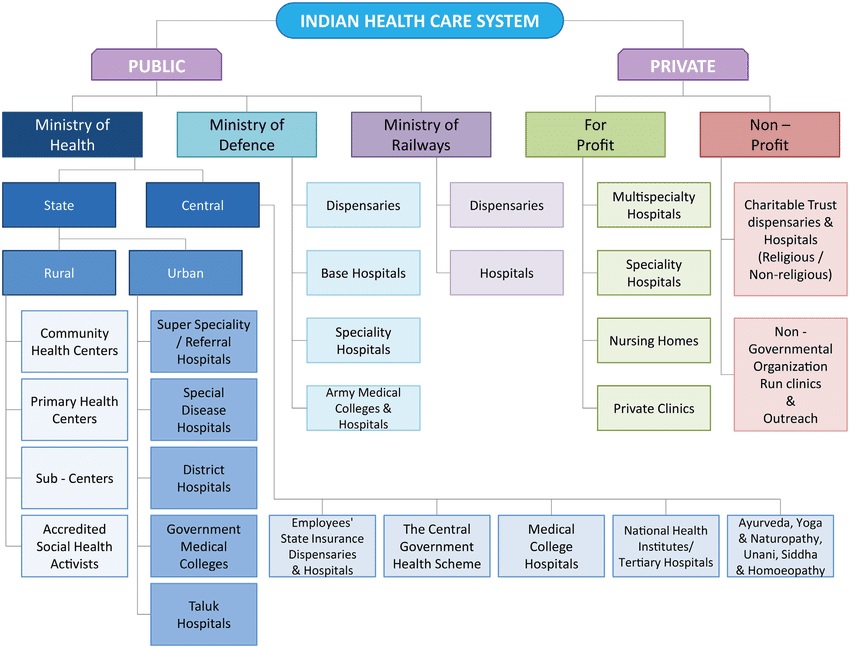
कोविड-19 महामारी ने एक बार फिर सुदृढ़ सार्वजनिक स्वास्थ्य प्रणाली के महत्त्व को प्रकट किया है। यह भी प्रकट हुआ है कि स्वास्थ्य सेवा क्षेत्र में 70% की हिस्सेदारी रखने वाले निजी स्वास्थ्य क्षेत्र केवल सहायक की भूमिका ही निभा रहे हैं।
भारत में सार्वजनिक स्वास्थ्य प्रणाली की बाधाओं को दूर करने और इसमें सुधार लाने की आवश्यकता है जो न केवल कोविड-19 से बेहतर तरीके से निपटने की क्षमता प्रदान करेगी, बल्कि इस आपात स्थिति के आगे भी इसका व्यापक सकारात्मक प्रभाव पड़ेगा।
कोविड-19 और सार्वजनिक स्वास्थ्य देखभाल का महत्त्व
- वृहत् भारतीय आबादी के लिये कार्यात्मक सार्वजनिक स्वास्थ्य प्रणालियों की उपलब्धता वस्तुतः जीवन और मृत्यु से संबद्ध प्रश्न है।
- एक सुदृढ़ सरकारी स्वास्थ्य देखभाल सेवा अधिक प्रभावी पहुँच, समयबद्ध परीक्षण, आरंभ में ही संक्रमण का पता लगा सकने और कोविड रोगियों के अधिक तर्कसंगत उपचार के रूप में महत्त्व रखती है। उदाहरण के लिये दो राज्यों—महाराष्ट्र और केरल की सरकारी स्वास्थ्य देखभाल सेवाओं की तुलना करने पर यह बात स्पष्ट हो जाती है।
- इन दोनों राज्यों का प्रति व्यक्ति सकल राज्य घरेलू उत्पाद (GSDP) लगभग एक समान है। लेकिन दोनों राज्यों की कोविड-19 मृत्यु दर में पर्याप्त अंतर है—यह केरल के लिये 0.48% और महाराष्ट्र के लिये 2.04% है।
- दोनों राज्यों में इस व्यापक अंतर का एक प्रमुख कारण वहाँ की सार्वजनिक स्वास्थ्य प्रणालियों की प्रभावशीलता में भारी अंतर का होना प्रकट करता है।
- केरल में प्रति व्यक्ति ढाई गुना अधिक सरकारी डॉक्टर हैं और महाराष्ट्र की तुलना में सरकारी अस्पताल में बिस्तरों का अनुपात भी उतना ही अधिक है, जबकि सार्वजनिक स्वास्थ्य पर प्रति व्यक्ति डेढ़ गुना अधिक धन भी आवंटित किया जाता है।
- महाराष्ट्र में वृहत निजी स्वास्थ्य देखभाल क्षेत्र की उपस्थिति के बावजूद उसकी कमज़ोर सार्वजनिक स्वास्थ्य प्रणाली कोविड आपात स्थिति के बीच एक गंभीर कमी साबित हुई है।
वर्तमान स्वास्थ्य देखभाल प्रणाली की समस्याएँ:
- प्राथमिक स्वास्थ्य देखभाल सेवाओं का अभाव: देश में मौजूदा सार्वजनिक प्राथमिक स्वास्थ्य देखभाल मॉडल का दायरा अत्यंत सीमित है।
- यदि कहीं सुचारू सार्वजनिक प्राथमिक स्वास्थ्य केंद्र उपलब्ध भी है तो उसकी सेवाएँ गर्भावस्था देखभाल, आरंभिक बाल देखभाल और राष्ट्रीय स्वास्थ्य कार्यक्रमों से संबंधित कुछ सेवाओं तक सीमित हैं।
- आपूर्ति-पक्ष की कमियाँ: बदतर स्वास्थ्य प्रबंधन कौशल और स्वास्थ्य कार्यकर्ताओं के लिये उचित प्रशिक्षण एवं सहायक पर्यवेक्षण की कमी स्वास्थ्य सेवाओं की वांछित गुणवत्ता के वितरण को अवरुद्ध करती है।
- अपर्याप्त वित्तपोषण: भारत में सार्वजनिक स्वास्थ्य वित्तपोषण पर व्यय लगातार कम हो रहा है (जीडीपी का लगभग 1.3%)। OECD के अनुसार, भारत का कुल ‘आउट-ऑफ-पॉकेट’ व्यय सकल घरेलू उत्पाद का लगभग 2.3% ही है।
- उप-इष्टतम सार्वजनिक स्वास्थ्य प्रणाली: इसके कारण ग़ैर-संचारी रोगों से निपटना चुनौतीपूर्ण है जहाँ रोकथाम और रोग की आरंभिक पहचान सबसे महत्त्वपूर्ण होती है।
- यह कोविड-19 महामारी जैसे नए और उभरते ख़तरों के लिये पूर्व-तैयारी और प्रभावी प्रबंधन की क्षमता को सीमित करता है।
आगे की राह
सार्वजनिक स्वास्थ्य पर पर्याप्त ध्यान देने की आवश्यकता:
- एक वृहत कार्यक्रम की आवश्यकता है जिसके लिये राष्ट्रीय स्वास्थ्य मिशन (NHM) पर तत्काल ध्यान देना होगा। वर्ष 2017-18 के बाद से NHM के लिये केंद्र सरकार के वित्तीय आवंटन में गिरावट आई है (in real terms), जिसके परिणामस्वरूप टीकाकरण जैसी मुख्य गतिविधियों के लिये राज्यों को पर्याप्त समर्थन नहीं मिला है, जबकि प्रणालीगत अंतराल ने कोविड-19 टीकाकरण के वितरण को भी प्रभावित किया है।
- राष्ट्रीय शहरी स्वास्थ्य मिशन (NUHM) की स्थिति भी दयनीय बनी हुई है।
- NUHM के लिये इस वर्ष का केंद्रीय आवंटन 1,000 करोड़ रुपए है, जो प्रति माह प्रति शहरी भारतीय 2 रुपए से भी कम है।
निजी क्षेत्र का विनियमन:
- कोविड-19 महामारी के दौरान जिस एक अन्य प्राथमिक विषय पर ध्यान पड़ा है, वह है निजी क्षेत्र में स्वास्थ्य देखभाल की दरों और मानकों को विनियमित करने की आवश्यकता।
- अस्पताल के भारी बिलों ने समर्थ मध्यम वर्ग तक को प्रभावित किया है।
- यद्यपि म्यूकोरमाइकोसिस (Mucormycosis) के प्रकोप में कई घटकों का योगदान रहा, लेकिन कोविड-19 रोगियों (विशेष रूप से मधुमेह पीड़ितों) में स्टेरॉयड का अंधाधुंध उपयोग इसका एक महत्त्वपूर्ण कारक प्रतीत होता है।
- केंद्र सरकार को नैदानिक प्रतिष्ठान (पंजीकरण एवं विनियमन) अधिनियम [Clinical Establishments (Registration and Regulation) Act- CEA] के कार्यान्वयन को बढ़ावा देने के लिये आवश्यक कदम उठाने चाहिये।
- वर्ष 2010 में पारित और वर्तमान में देश के 11 राज्यों में लागू यह अधिनियम केंद्रीय न्यूनतम मानकों की अधिसूचना में व्यापक देरी और दरों के विनियमन के लिये केंद्रीय ढाँचे को विकसित करने की विफलता के कारण प्रभावी ढंग से कार्यान्वित नहीं हुआ है।
नीति आयोग के निदेश:
- नीति आयोग (NITI Aayog) ने हाल ही में 'भारत के स्वास्थ्य क्षेत्र में निवेश के अवसर' शीर्षक दस्तावेज़ प्रकाशित किया है।
- दस्तावेज़ में कहा गया है कि 'अस्पताल खंड में महानगरीय क्षेत्रों से परे टियर-2 और टियर-3 शहरों में निजी सेवा प्रदाताओं का विस्तार एक आकर्षक निवेश अवसर प्रदान करता है।‘
- चिकित्सा उपकरणों और साधनों के निर्माण, डायग्नोस्टिक एवं पैथोलॉजी केंद्रों के विस्तार और लघुकृत निदान (miniaturized diagnostics) में उच्च विकास क्षमता विद्यमान है।
- इंटरनेट ऑफ थिंग्स (IoT) के साथ-साथ कृत्रिम बुद्दिमत्ता (AI), वियरेबल्स (wearables) और अन्य मोबाइल टेक जैसी तकनीकी प्रगति भी निवेश के कई रास्ते खोलती है।
निष्कर्ष
कोविड-19 महामारी के मौजूदा साक्ष्य स्पष्ट संदेश देते हैं कि सार्वजनिक स्वास्थ्य प्रणालियों की उपेक्षा बड़े पैमाने पर जीवन की परिहार्य हानि का कारण बन सकती है; इसलिये सार्वजनिक स्वास्थ्य सेवाओं को सर्वोच्च प्राथमिकता के रूप में तेज़ी से और व्यापक रूप से उन्नत किया जाना चाहिये।
अभ्यास प्रश्न: कोविड-19 महामारी ने स्वास्थ्य क्षेत्र की समस्याओं को उजागर किया है और सुदृढ़ सार्वजनिक स्वास्थ्य प्रणाली के महत्त्व पर पुनः बल दिया है। टिप्पणी कीजिये।