सार्वभौमिक स्वास्थ्य कवरेज में नीतिगत एवं संरचनात्मक परिवर्तन की आवश्यकता
यह एडिटोरियल 11/08/2025 को द इंडियन एक्सप्रेस में प्रकाशित “The First Step to Universal Healthcare: Make Diagnostics Accessible and Cheap,” पर आधारित है। यह भारत में सार्वभौमिक स्वास्थ्य कवरेज (UHC) प्राप्त करने में निदान की महत्त्वपूर्ण भूमिका पर ज़ोर देता है, साथ ही देश भर में स्वास्थ्य सेवा के बुनियादी अवसंरचना, डिजिटल स्वास्थ्य पहलों और क्षमता निर्माण को सुदृढ़ करने पर केंद्रित है।
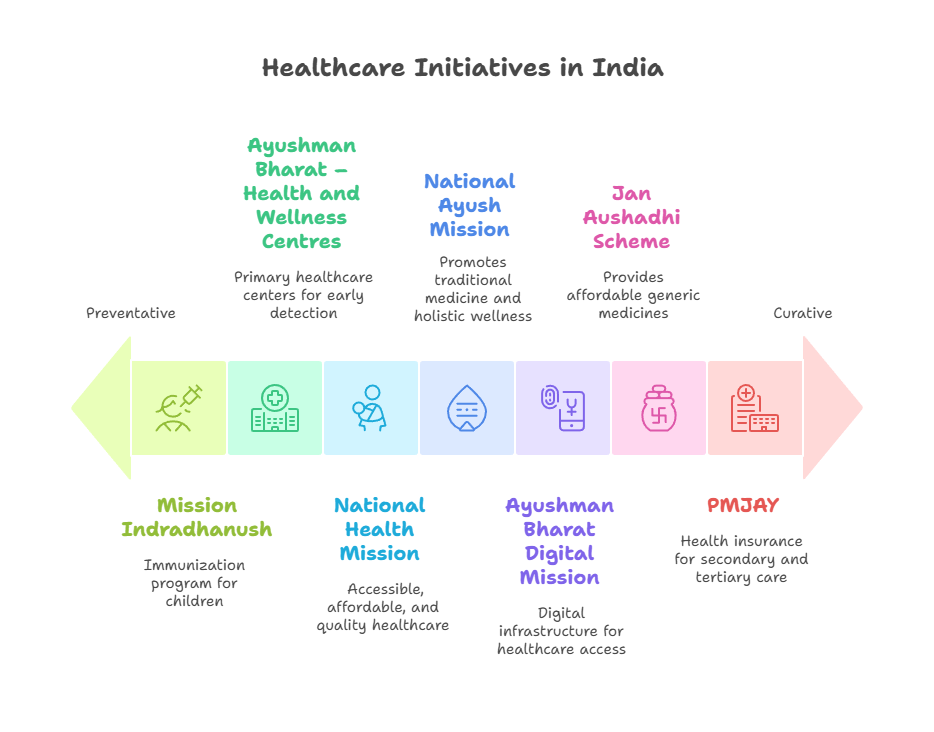
प्रिलिम्स के लिये: आयुष्मान भारत, आयुष्मान आरोग्य मंदिर, आयुष्मान भारत डिजिटल मिशन (ABDM), गैर-संचारी रोग, चिकित्सा उपकरण नीति- 2023, प्रधानमंत्री-आयुष्मान भारत स्वास्थ्य अवसंरचना मिशन (2020), प्रधानमंत्री जन आरोग्य योजना (PM-JAY)
मेन्स के लिये: भारत में स्वास्थ्य सेवा क्षेत्र: संबंधित चुनौतियाँ और आगे की राह
सार्वभौमिक स्वास्थ्य कवरेज (UHC) भारत की स्वास्थ्य सेवा नीति का एक मूलभूत लक्ष्य है, जिसका उद्देश्य सभी नागरिकों को समान और किफायती स्वास्थ्य सेवाएँ प्रदान करना है। हालाँकि पहुँच बढ़ाने में उल्लेखनीय प्रगति हुई है, फिर भी चुनौतियाँ बनी हुई हैं, विशेषकर प्राथमिक स्वास्थ्य सेवा में। आगे की राह में भारत को स्वास्थ्य सेवा अवसंरचना में मौजूदा कमियों को दूर करने, वंचित क्षेत्रों में सेवा वितरण में सुधार लाने और यह सुनिश्चित करने पर ध्यान केंद्रित करना चाहिये कि आवश्यक स्वास्थ्य सेवाएँ सभी के लिये सुलभ हों, जिससे पूरे देश में व्यापक स्वास्थ्य सेवा कवरेज प्राप्त हो सके।
भारत के स्वास्थ्य सेवा क्षेत्र में प्रमुख विकास क्या हैं?
- स्वास्थ्य सेवा अवसंरचना का विस्तार: भारत की तेज़ी से बढ़ती आबादी की उभरती स्वास्थ्य सेवा आवश्यकताओं को पूरा करने में सरकारी अस्पतालों, मेडिकल कॉलेजों और स्वास्थ्य सेवा अवसंरचना का विस्तार महत्त्वपूर्ण है।
- वर्ष 2005 से 2021 तक, भारत में सार्वजनिक अस्पतालों की संख्या 7,008 से बढ़कर 60,621 हो गई, जो लगभग 14.4% की चक्रवृद्धि वार्षिक वृद्धि दर (CAGR) को दर्शाती है।
- स्वास्थ्य अवसंरचना के विस्तार के लिये सरकार की प्रतिबद्धता प्रधानमंत्री-आयुष्मान भारत स्वास्थ्य अवसंरचना मिशन (2020) जैसी पहलों के माध्यम से स्पष्ट है।
- सत्र 2018-19 से सत्र 2023-24 तक, आयुष्मान आरोग्य मंदिर (AAM) 46.6% की CAGR से बढ़े हैं, जो पूरे भारत में प्राथमिक स्वास्थ्य सेवाओं के विस्तार के लिये बढ़ती प्रतिबद्धता को दर्शाता है।
- डिजिटल नवाचार के माध्यम से स्वास्थ्य सेवा वितरण: भारत ने डिजिटल स्वास्थ्य क्रांति को अपनाया है, जिससे स्वास्थ्य सेवा वितरण प्रणाली में बदलाव आया है।
- आयुष्मान भारत डिजिटल मिशन (ABDM), CoWIN ऐप, ई-संजीवनी और ई-अस्पताल जैसी पहल देश के स्वास्थ्य सेवा कार्यढाँचे में एक आदर्श बदलाव का प्रतिनिधित्व करती हैं।
- ABDM के अंतर्गत ‘स्कैन एंड शेयर’ सेवा, जो द्रुत OPD पंजीकरण के लिये QR कोड का उपयोग करती है, अस्पतालों में लोकप्रिय हो रही है, जिससे रोगी प्रवाह सुव्यवस्थित हो रहा है तथा प्रतीक्षा समय कम हो रहा है।
- डिजिटल तकनीकों का लाभ उठाकर, ये प्रयास देश के सबसे दूरस्थ क्षेत्रों तक भी स्वास्थ्य सेवाओं को सुलभ बनाते हैं।
- आयुष्मान भारत डिजिटल मिशन (ABDM), CoWIN ऐप, ई-संजीवनी और ई-अस्पताल जैसी पहल देश के स्वास्थ्य सेवा कार्यढाँचे में एक आदर्श बदलाव का प्रतिनिधित्व करती हैं।
- दवा उद्योग में वृद्धि: मात्रा के हिसाब से भारत वैश्विक दवा उत्पादन में तीसरे स्थान पर है और इसे ‘विश्व की फार्मेसी’ के रूप में जाना जाता है। इसकी दवाइयाँ अपनी कम लागत और उच्च गुणवत्ता के कारण विश्व भर में पसंद की जाती हैं।
- FICCI के अनुसार, भारत का दवा क्षेत्र वर्ष 2030 तक 130 बिलियन अमेरिकी डॉलर के बाज़ार आकार तक पहुँचने का अनुमान है।
- भारत वैश्विक वैक्सीन उत्पादन का 60% भी प्रदान करता है, जिससे यह विश्व का सबसे बड़ा वैक्सीन उत्पादक बन गया है।
- FICCI के अनुसार, भारत का दवा क्षेत्र वर्ष 2030 तक 130 बिलियन अमेरिकी डॉलर के बाज़ार आकार तक पहुँचने का अनुमान है।
- स्वास्थ्य सेवा निवेश में वृद्धि: हाल के वर्षों में भारत में स्वास्थ्य सेवा वित्तपोषण में उल्लेखनीय वृद्धि देखी गई है।
- सकल घरेलू उत्पाद के प्रतिशत के रूप में स्वास्थ्य सेवा व्यय का हिस्सा सत्र 2014-15 में 1.2% से बढ़कर सत्र 2022-23 में 2.1% हो गया है।
- स्वास्थ्य सेवा निधि में यह वृद्धि देश भर में स्वास्थ्य सेवाओं की उपलब्धता और गुणवत्ता में सुधार के लिये अत्यंत महत्त्वपूर्ण है।
- इसके अलावा, भारत ने राष्ट्रीय गुणवत्ता मानकों (NQAS) की स्थापना के माध्यम से स्वास्थ्य सेवा की गुणवत्ता में सुधार लाने में उल्लेखनीय प्रगति की है।
- NQAS-प्रमाणित सार्वजनिक स्वास्थ्य सुविधाओं की संख्या सत्र 2016-17 में मात्र 10 से बढ़कर सत्र 2023-24 में 2,000 से अधिक हो गई है, जो सेवा वितरण के सभी स्तरों पर स्वास्थ्य सेवा की गुणवत्ता में सुधार लाने की दृढ़ प्रतिबद्धता को दर्शाती है।
- सकल घरेलू उत्पाद के प्रतिशत के रूप में स्वास्थ्य सेवा व्यय का हिस्सा सत्र 2014-15 में 1.2% से बढ़कर सत्र 2022-23 में 2.1% हो गया है।
- आउट-ऑफ-पॉकेट व्यय (OOPE) में कमी: राष्ट्रीय स्वास्थ्य बीमा योजना (RSBY) से प्रधानमंत्री जन आरोग्य योजना (PM-JAY), जो विश्व की सबसे बड़ी सरकारी वित्त पोषित स्वास्थ्य बीमा योजना है, में बदलाव ने OOPE को कम करने में महत्त्वपूर्ण भूमिका निभाई है।
- PM-JAY लगभग 12 करोड़ परिवारों को कवरेज प्रदान करता है, जिसमें प्रति परिवार सालाना 5 लाख रुपए का कवरेज शामिल है, जिसमें 1,900 पैकेजों के साथ माध्यमिक और तृतीयक देखभाल शामिल है और कोई पूर्व-मौजूदा स्थिति अपवर्जित नहीं है।
- सत्र 2013-14 में 64.2% से, OOPE सत्र 2019-20 में घटकर 47.1% हो गया है, जिससे लाखों नागरिकों के लिये स्वास्थ्य सेवाओं की सामर्थ्य एवं पहुँच में सुधार हुआ है।
- सामुदायिक सहभागिता का सुदृढ़ीकरण: जन आरोग्य समितियों, महिला आरोग्य समितियों और मान्यता प्राप्त सामाजिक स्वास्थ्य कार्यकर्त्ता (ASHA) की भागीदारी जैसी पहलों ने स्थानीय समुदायों को स्वास्थ्य सेवा संबंधी निर्णय लेने तथा सेवा वितरण में सक्रिय रूप से भाग लेने के लिये सशक्त बनाया है।
- ASHA कार्यकर्त्ता, विशेष रूप से, औपचारिक स्वास्थ्य सेवा प्रणालियों और समुदायों के बीच के अंतराल को न्यूनतम करने में महत्त्वपूर्ण भूमिका निभाती हैं।
- ASHA कार्यकर्त्ताओं की संख्या सत्र 2013-14 में 8.95 लाख से 1.8% चक्रवृद्धि वार्षिक वृद्धि दर (CAGR) से बढ़कर सत्र 2023-24 में 10.65 लाख हो गई है, जो समुदाय-संचालित स्वास्थ्य सेवा के बढ़ते महत्त्व को दर्शाता है।
- ASHA कार्यकर्त्ता, विशेष रूप से, औपचारिक स्वास्थ्य सेवा प्रणालियों और समुदायों के बीच के अंतराल को न्यूनतम करने में महत्त्वपूर्ण भूमिका निभाती हैं।
भारत में सार्वभौमिक स्वास्थ्य कवरेज प्राप्त करने में प्रमुख बाधाएँ क्या हैं?
- अपर्याप्त स्वास्थ्य सेवा अवसंरचना: भारत के स्वास्थ्य सेवा क्षेत्र में सुधारों के बावजूद, देश में स्वास्थ्य सुविधाओं की भारी कमी बनी हुई है, विशेषकर ग्रामीण क्षेत्रों में जहाँ अधिकांश आबादी रहती है।
- कई प्राथमिक स्वास्थ्य केंद्रों एवं उप-केंद्रों में अभी भी आवश्यक अवसंरचना, चिकित्सा उपकरण और संसाधनों का अभाव है, जिससे बुनियादी स्वास्थ्य सेवाएँ प्रदान करना भी चुनौतीपूर्ण हो जाता है।
- यह कमी ग्रामीण आबादी को गुणवत्तापूर्ण स्वास्थ्य सेवा प्रदान करने में मौजूदा कठिनाइयों को और बढ़ा देती है।
- वर्ष 2021 के नेशनल हेल्थ प्रोफाइल के अनुसार, भारत में प्रति 1,000 लोगों पर 0.6 बिस्तर हैं, जो राष्ट्रीय स्वास्थ्य नीति, 2017 में अनुशंसित संख्या से कम है।
- कई प्राथमिक स्वास्थ्य केंद्रों एवं उप-केंद्रों में अभी भी आवश्यक अवसंरचना, चिकित्सा उपकरण और संसाधनों का अभाव है, जिससे बुनियादी स्वास्थ्य सेवाएँ प्रदान करना भी चुनौतीपूर्ण हो जाता है।
- स्वास्थ्य सेवा पेशेवरों की कमी और असमान वितरण: भारत स्वास्थ्य सेवा पेशेवरों की भारी कमी का सामना कर रहा है, जो स्वास्थ्य सेवा प्रणाली के लिये एक गंभीर चुनौती है, जो सेवाओं की गुणवत्ता और पहुँच को प्रभावित करती है।
- विश्व स्वास्थ्य संगठन (WHO) प्रति 10,000 निवासियों पर 44.5 डॉक्टरों, नर्सों और प्रसाविकाओं की अनुशंसा करता है, जबकि राष्ट्रीय घनत्व केवल 20.6 है।
- इसके अलावा, स्वास्थ्य के लिये मानव संसाधन (HHR) का वितरण असमान है, शहरी क्षेत्रों में डॉक्टरों का घनत्व ग्रामीण क्षेत्रों की तुलना में चार गुना अधिक है।
- ग्रामीण भारत में सामुदायिक स्वास्थ्य केंद्रों (CHC) में विशेषज्ञ डॉक्टरों की लगभग 80% कमी है।
- विश्व स्वास्थ्य संगठन (WHO) प्रति 10,000 निवासियों पर 44.5 डॉक्टरों, नर्सों और प्रसाविकाओं की अनुशंसा करता है, जबकि राष्ट्रीय घनत्व केवल 20.6 है।
- स्वास्थ्य सेवाओं पर निरंतर 'आउट-ऑफ-पॉकेट' व्यय और बीमा अंतराल: हालाँकि हाल के समय में इसमें कमी आई है, फिर भी स्वास्थ्य सेवाओं पर होने वाला उच्च आउट-ऑफ-पॉकेट व्यय अनेक भारतीयों के लिये अब भी एक बड़ी परेशानी बना हुआ है तथा स्वास्थ्य बीमा में मौजूद खामियाँ इस बोझ को और बढ़ाती हैं।
- भारत में स्वास्थ्य बीमा कवरेज जर्मनी जैसे देशों जितना व्यापक नहीं है, जहाँ स्वास्थ्य बीमा अनिवार्य है, जिसके कारण उपचार में विलंब होता है या उसे टाला जाता है, जिसके परिणामस्वरूप और जटिलताएँ हो सकती हैं।
- भारत में बीमा की सुलभता वित्त वर्ष 2022-23 के 4% से घटकर वित्त वर्ष 2023-24 में 3.7% रह गई।
- यद्यपि PM-JAY मुख्य रूप से आंतरिक रोगी अस्पताल में भर्ती होने को कवर करता है, इसमें बाह्य रोगी और दीर्घकालिक देखभाल शामिल नहीं है, जो उपचार की सामर्थ्य को प्रभावित करता है तथा विभिन्न स्वास्थ्य स्थितियों के लिये शीघ्र हस्तक्षेप में बाधा डालता है।
- भारत के नियंत्रक एवं महालेखा परीक्षक (CAG) द्वारा PM-JAY के निष्पादन अंकेक्षण में महत्त्वपूर्ण अनियमितताओं का खुलासा हुआ है, जिससे कार्यान्वयन की गंभीर कमज़ोरियों का पता चला है।
- इन कमियों ने, कुछ हद तक, कमज़ोर लाभार्थियों को उपेक्षित छोड़ दिया है, जबकि स्वास्थ्य व्यय में वृद्धि हुई है।
- भारत के नियंत्रक एवं महालेखा परीक्षक (CAG) द्वारा PM-JAY के निष्पादन अंकेक्षण में महत्त्वपूर्ण अनियमितताओं का खुलासा हुआ है, जिससे कार्यान्वयन की गंभीर कमज़ोरियों का पता चला है।
- भारत में स्वास्थ्य बीमा कवरेज जर्मनी जैसे देशों जितना व्यापक नहीं है, जहाँ स्वास्थ्य बीमा अनिवार्य है, जिसके कारण उपचार में विलंब होता है या उसे टाला जाता है, जिसके परिणामस्वरूप और जटिलताएँ हो सकती हैं।
- अपर्याप्त सार्वजनिक स्वास्थ्य सेवा व्यय: भारत सरकार का स्वास्थ्य सेवा पर व्यय ऐतिहासिक रूप से अन्य देशों की तुलना में कम रहा है, जो सार्वजनिक स्वास्थ्य सुविधाओं की अपर्याप्तता और निजी स्वास्थ्य सेवाओं पर अत्यधिक निर्भरता में योगदान देता है, जो सभी नागरिकों के लिये वहनीय नहीं हो सकती हैं।
- भारत का सार्वजनिक स्वास्थ्य व्यय सकल घरेलू उत्पाद (GDP) (सत्र 2022-23) का केवल 2.1% है, जो 15वें वित्त आयोग द्वारा अनुशंसित 2.5% से कम है।
- यह बढ़ती मांग के बावजूद आवश्यक सेवाओं के विस्तार को सीमित करता है। इसकी तुलना में, कई विकसित देश अपने सकल घरेलू उत्पाद का 5-10% स्वास्थ्य क्षेत्र के लिये आवंटित करते हैं, जो इस क्षेत्र में भारत के अल्प निवेश की चुनौती को उजागर करता है।
- भारत का सार्वजनिक स्वास्थ्य व्यय सकल घरेलू उत्पाद (GDP) (सत्र 2022-23) का केवल 2.1% है, जो 15वें वित्त आयोग द्वारा अनुशंसित 2.5% से कम है।
- निवारक और प्राथमिक स्वास्थ्य सेवाओं पर अपर्याप्त ध्यान: भारत में स्वास्थ्य सेवा मुख्य रूप से उपचारात्मक तृतीयक देखभाल पर केंद्रित है, जबकि रोकथाम और प्राथमिक स्वास्थ्य सेवाओं पर कम ध्यान दिया जाता है।
- गैर-संचारी रोग (NCD) बढ़ रहे हैं, जिससे स्वास्थ्य सेवा प्रणाली पर अतिरिक्त दबाव पड़ रहा है।
- मानसिक स्वास्थ्य पर अपर्याप्त ध्यान: भारत की स्वास्थ्य-व्यवस्था में मानसिक स्वास्थ्य अब भी उपेक्षित क्षेत्र है, जहाँ सीमित कार्यढाँचा, सामाजिक कलंक और कम बजटीय प्रावधान हैं।
- राष्ट्रीय मानसिक स्वास्थ्य सर्वेक्षण (2015-16) के अनुसार, भारत में प्रति 1 लाख जनसंख्या पर केवल 0.75 मनोचिकित्सक हैं, जो प्रति 1 लाख जनसंख्या पर कम से कम 3 (विश्व स्वास्थ्य संगठन द्वारा अनुशंसित) के वांछनीय मानक से काफी कम है, जिसके कारण शीघ्र निदान, उपचार एवं समुदाय-आधारित सहायता में महत्त्वपूर्ण अंतराल हैं।
- बढ़ते डिजिटलीकरण के बीच निजता संबंधी चिंताएँ: स्वास्थ्य सेवा में इलेक्ट्रॉनिक स्वास्थ्य रिकॉर्ड (आयुष्मान भारत स्वास्थ्य खाता) और टेलीमेडिसिन जैसे डिजिटल उपकरणों का बढ़ता उपयोग, निजता संबंधी महत्त्वपूर्ण चिंताओं को जन्म देता है।
- संवेदनशील रोगी जानकारी तक अनधिकृत पहुँच, डेटा उल्लंघन और अपर्याप्त सुरक्षा उपायों के जोखिम से व्यक्तिगत स्वास्थ्य डेटा के साथ समझौता हो सकता है।
- वर्ष 2023 में, भारतीय आयुर्विज्ञान अनुसंधान परिषद (ICMR) से 80 करोड़ से अधिक लोगों के व्यक्तिगत विवरण लीक हो गए। इससे रोगी की निजता को खतरा है और स्वास्थ्य सेवा प्रणाली में विश्वास कम होता है।
- वर्ष 2022 में, AIIMS दिल्ली को एक बड़े रैंसमवेयर अटैक का सामना करना पड़ा, जिससे भारत के स्वास्थ्य सेवा IT बुनियादी अवसंरचना में गंभीर कमज़ोरियाँ उत्पन्न हुईं।
- संवेदनशील रोगी जानकारी तक अनधिकृत पहुँच, डेटा उल्लंघन और अपर्याप्त सुरक्षा उपायों के जोखिम से व्यक्तिगत स्वास्थ्य डेटा के साथ समझौता हो सकता है।
सार्वभौमिक स्वास्थ्य कवरेज प्राप्त करने के लिये भारत कौन-सी रणनीतियाँ अपना सकता है?
- बाह्य रोगी, निवारक और दीर्घकालिक देखभाल को समग्र रूप से कवर करने के लिये सार्वभौमिक स्वास्थ्य बीमा का विस्तार: भारत PM-JAY और बीमा योजनाओं पर पुनर्विचार कर सकता है ताकि बाह्य रोगी निदान, दवाइयाँ एवं निवारक जाँचें भी शामिल की जा सकें, जिससे आउट-ऑफ-पॉकेट व्यय (केवल शुरुआती चरणों में सबसे कमज़ोर वर्ग के लिये) के बड़े हिस्से का समाधान हो सके।
- चिरकालिक रोगों के प्रबंधन के लिये मॉड्यूलर बीमा सुविधाएँ शुरू की जानी चाहिये, शीघ्र हस्तक्षेप को प्रोत्साहित किया जाना चाहिये और अस्पताल में भर्ती होने की संख्या कम की जानी चाहिये।
- यह बदलाव सार्वभौमिक स्वास्थ्य कवरेज के लिये वैश्विक सर्वोत्तम प्रथाओं के साथ तालमेल बिठाते हुए वित्तीय जोखिम सुरक्षा सुनिश्चित करेगा।
- स्वास्थ्य कार्यबल क्षमता में परिवर्तन: एक प्रोत्साहन-आधारित प्रणाली स्थापित की जानी चाहिये जो ग्रामीण सेवा बॉण्ड, तीव्र कॅरियर विकास और वित्तीय प्रोत्साहन जैसे उपायों के माध्यम से स्वास्थ्य सेवा पेशेवरों को वंचित क्षेत्रों में सेवा करने के लिये प्रोत्साहित करे।
- इसके अतिरिक्त, चिकित्सा शिक्षा पाठ्यक्रम को सामुदायिक स्वास्थ्य आवश्यकताओं के अनुरूप बनाया जाना चाहिये, जिसमें राष्ट्रीय स्वास्थ्य मिशन जैसी पहलों के माध्यम से आयुष चिकित्सकों सहित बहु-विषयक स्वास्थ्य कार्यकर्त्ताओं के लिये प्रशिक्षण को एकीकृत किया जाए।
- यह दृष्टिकोण भारत के महामारी विज्ञान संबंधी परिवर्तन और जनांकिक विविधता से निपटने में सक्षम एक समुत्थानशील, अनुकूलनीय कार्यबल को बढ़ावा देगा।
- इसके अतिरिक्त, चिकित्सा शिक्षा पाठ्यक्रम को सामुदायिक स्वास्थ्य आवश्यकताओं के अनुरूप बनाया जाना चाहिये, जिसमें राष्ट्रीय स्वास्थ्य मिशन जैसी पहलों के माध्यम से आयुष चिकित्सकों सहित बहु-विषयक स्वास्थ्य कार्यकर्त्ताओं के लिये प्रशिक्षण को एकीकृत किया जाए।
- AI सक्षम डिजिटल स्वास्थ्य सेवा अवसंरचना का निर्माण: भारत को स्वास्थ्य सेवा सुविधाओं में कृत्रिम बुद्धिमत्ता (AI)-सक्षम अवसंरचना के विकास को प्राथमिकता देनी चाहिये, जिससे सतत् बिजली आपूर्ति, सुदृढ़ इंटरनेट कनेक्टिविटी और स्वास्थ्य सेवा केंद्रों में आवश्यक हार्डवेयर सुनिश्चित हो सके।
- सरकार डिजिटल अवसंरचना में उन्नयन को शामिल करने के लिये राष्ट्रीय ग्रामीण स्वास्थ्य मिशन जैसी मौजूदा पहलों का लाभ उठा सकती है।
- इसका एक सफल उदाहरण छत्तीसगढ़ में सौर ऊर्जा से संचालित प्राथमिक स्वास्थ्य केंद्र हैं, जो 24/7 बिजली प्रदान करते हैं; इस मॉडल का विस्तार आवश्यक डिजिटल अवसंरचना को शामिल करने के लिये किया जा सकता है।
- इसके अलावा, AI का एकीकरण स्वास्थ्य सेवा तक पहुँच और वितरण में अंतर को न्यूनतम करने, दक्षता में सुधार एवं बेहतर स्वास्थ्य सेवा परिणामों को सक्षम करने में सहायता करेगा।
- सरकार डिजिटल अवसंरचना में उन्नयन को शामिल करने के लिये राष्ट्रीय ग्रामीण स्वास्थ्य मिशन जैसी मौजूदा पहलों का लाभ उठा सकती है।
- डिजिटल नवाचार के माध्यम से स्वास्थ्य सेवा कनेक्टिविटी का सुदृढ़ीकरण: सभी स्तरों पर सरकारी अस्पतालों को, विशेष रूप से डिजिटल प्लेटफॉर्म के माध्यम से, अच्छी तरह से जोड़ा जाना चाहिये।
- इससे स्वास्थ्य सेवा नेटवर्क में सर्वोत्तम प्रथाओं, नैदानिक प्रोटोकॉल और नवीन समाधानों के आदान-प्रदान की सुविधा होगी, जिससे स्वास्थ्य सेवा के समग्र मानक में सुधार होगा।
- ई-हेल्थ इंटीग्रेशन वाली मोबाइल स्वास्थ्य इकाइयाँ चिकित्सा सेवाएँ प्रदान करके और वंचित आबादी के लिये समय पर देखभाल सुनिश्चित करके दूरदराज़ के क्षेत्रों में स्वास्थ्य सेवा सुलभता की कमी को दूर कर सकती हैं।
- स्वास्थ्य सेवा प्रदाताओं के बीच ज्ञान साझाकरण और निरंतर अधिगम की संस्कृति को बढ़ावा देने के लिये नियमित सेमिनार एवं संगोष्ठियाँ आयोजित की जा सकती हैं।
- डिजिटल निगरानी के साथ निजी स्वास्थ्य सेवा के लिये एकीकृत नियामक कार्यढाँचा: निजी प्रदाताओं में व्यापक गुणवत्ता मानकों, नैतिक मूल्य निर्धारण और शिकायत निवारण को लागू करने के लिये सशक्त एक केंद्रीकृत नियामक प्राधिकरण बनाया जाना चाहिये।
- वास्तविक-काल निगरानी और पारदर्शिता को सक्षम करने के लिये इस कार्यढाँचे को ABDM एवं अस्पताल मान्यता निकायों जैसी डिजिटल स्वास्थ्य पहलों के साथ एकीकृत किया जाना चाहिये।
- इस तरह के सामंजस्य से विश्वास बढ़ेगा, शोषणकारी प्रथाओं में कमी आएगी और समान स्वास्थ्य सेवा वितरण को बढ़ावा मिलेगा।
- सामुदायिक स्वास्थ्य कार्यकर्त्ताओं (CHW) को सशक्त बनाना: ASHA कार्यकर्त्ता जैसे CHW, भारत की स्वास्थ्य प्रणाली की अग्रिम पंक्ति हैं। उन्हें केवल स्वयंसेवक के रूप में देखने के बजाय, एक परिवर्तनकारी रणनीति उन्हें पेशेवर रूप से सशक्त बना सकती है।
- इसमें उन्हें केवल प्रदर्शन-आधारित प्रोत्साहन ही नहीं, बल्कि बेहतर और अधिक सुसंगत वेतन प्रदान करना शामिल है।
- इसके अलावा, उन्हें डेटा संग्रह, टेलीमेडिसिन और रेफरल प्रबंधन के लिये आधुनिक डिजिटल उपकरणों से दक्ष किया जाना चाहिये तथा एक उन्नत प्रशिक्षण पाठ्यक्रम दिया जाना चाहिये जो उनकी भूमिकाओं का विस्तार करते हुए गैर-संचारी रोगों की जाँच एवं बुनियादी मानसिक स्वास्थ्य सहायता को शामिल करे।
- फार्मास्यूटिकल्स और चिकित्सा उपकरणों में नवाचार और आत्मनिर्भरता को बढ़ावा: चिकित्सा उपकरण नीति 2023 के तहत सार्वजनिक-निजी भागीदारी को बढ़ावा दिया जाना चाहिये तथा अंग बायोप्रिंटिंग, रोबोटिक्स और AI डायग्नोस्टिक्स जैसी अग्रणी तकनीकों के लिये अनुसंधान एवं विकास निधि में वृद्धि की जानी चाहिये।
- आपूर्ति शृंखलाओं में पिछड़े एकीकरण को सुगम बनाया जाना चाहिये तथा भारत की वैश्विक प्रतिस्पर्द्धात्मकता को बढ़ाने के लिये नियामक अनुमोदनों को सुव्यवस्थित किया जाना चाहिये।
- भारत आयात पर निर्भरता कम करने के लिये एक्टिव फार्मास्युटिकल इन्ग्रेडियेंट्स (API) का घरेलू उत्पादन बढ़ा सकता है, विशेष रूप से चीन से, जो वर्तमान में भारत की लगभग 70% API आवश्यकताओं की आपूर्ति करता है।
- भारत को किफायती, उच्च-गुणवत्ता वाले स्वास्थ्य सेवा नवाचार के वैश्विक केंद्र में बदलने के लिये इन पहलों को मेक इन इंडिया और आत्मनिर्भर भारत मिशनों के साथ जोड़ना आवश्यक है।
- आपूर्ति शृंखलाओं में पिछड़े एकीकरण को सुगम बनाया जाना चाहिये तथा भारत की वैश्विक प्रतिस्पर्द्धात्मकता को बढ़ाने के लिये नियामक अनुमोदनों को सुव्यवस्थित किया जाना चाहिये।
- मानसिक स्वास्थ्य सेवा को सुदृढ़ करना: भारत को समर्पित निधि बढ़ाकर और देश भर में मानसिक स्वास्थ्य सेवा के बुनियादी अवसंरचना का विस्तार करके मानसिक स्वास्थ्य को तत्काल प्राथमिकता देनी चाहिये।
- बढ़ती माँग को पूरा करने के लिये अधिक मनोचिकित्सकों, मनोवैज्ञानिकों और परामर्शदाताओं के प्रशिक्षण एवं भर्ती के माध्यम से मानसिक स्वास्थ्य कार्यबल को सुदृढ़ करना आवश्यक है।
- प्राथमिक स्वास्थ्य केंद्रों और समुदाय-आधारित कार्यक्रमों में मानसिक स्वास्थ्य सेवाओं को एकीकृत करने से पहुँच में वृद्धि होगी, शीघ्र निदान को बढ़ावा मिलेगा तथा समय पर उपचार सुनिश्चित होगा।
- टेली-मानस जैसी पहल डिजिटल प्लेटफॉर्म के माध्यम से मानसिक स्वास्थ्य सेवा की सुलभता में सुधार की दिशा में महत्त्वपूर्ण प्रगति का प्रतिनिधित्व करती हैं।
- इसके अतिरिक्त, निरंतर जन जागरूकता अभियान सामाजिक कलंक को कम करने तथा मानसिक स्वास्थ्य का समर्थन करने वाली संस्कृति को बढ़ावा देने के लिये महत्त्वपूर्ण हैं, जिससे मानसिक स्वास्थ्य सेवा भारत की व्यापक स्वास्थ्य सेवा प्रणाली का एक अभिन्न अंग बन सके।
निष्कर्ष
भारत वर्ष 2030 तक सार्वभौमिक स्वास्थ्य कवरेज (UHC) प्राप्त करने की अपनी यात्रा में एक महत्त्वपूर्ण मोड़ पर है। हालाँकि महत्त्वपूर्ण प्रगति हुई है, फिर भी शेष चुनौतियों का समाधान करने के लिये एक व्यापक एवं दूरदर्शी दृष्टिकोण की आवश्यकता है। भारत की स्वास्थ्य सेवा का भविष्य 4 ‘A’ सुनिश्चित करने में निहित है: Affordability (वहनीयता), Accessibility (अभिगम), Availability (उपलब्धता) और Accountability (उत्तरदायित्व)। इन स्तंभों को प्राथमिकता देकर, भारत एक ऐसी स्वास्थ्य सेवा प्रणाली का निर्माण कर सकता है जो समावेशी, न्यायसंगत एवं वहनीय हो तथा यह सुनिश्चित करे कि सभी नागरिकों को गुणवत्तापूर्ण स्वास्थ्य सेवाओं तक अभिगम प्राप्त हो।
|
दृष्टि मेन्स प्रश्न प्रश्न. वर्ष 2030 तक सार्वभौमिक स्वास्थ्य कवरेज (UHC) प्राप्त करने के लिये भारत को कौन-सी रणनीतियाँ अपनानी चाहिये? प्रमुख चुनौतियों और उनके समाधान के उपायों पर प्रकाश डालिये। |
UPSC सिविल सेवा परीक्षा, विगत वर्षों के प्रश्न (PYQs)
प्रिलिम्स
प्रश्न 1. निम्नलिखित में से कौन-से 'राष्ट्रीय पोषण मिशन (नेशनल न्यूट्रिशन मिशन)' के उद्देश्य हैं? (2017)
- गर्भवती महिलाओं तथा स्तनपान कराने वाली माताओं में कुपोषण से संबंधी जागरूकता उत्पन्न करना।
- छोटे बच्चों, किशोरियों तथा महिलाओं में रक्ताल्पता की घटना को कम करना।
- बाजरा, मोटा अनाज तथा अपरिष्कृत चावल के उपभोग को बढ़ाना ।
- मुर्गी के अंडों के उपभोग को बढ़ाना।
नीचे दिये गए कूट का प्रयोग कर सही उत्तर चुनिये:
(a) केवल 1 और 2
(b) केवल 1,2 और 3
(c) केवल 1, 2 और 4
(d) केवल 3 और 4
उत्तर: (a)
मेन्स
प्रश्न 1. “एक कल्याणकारी राज्य की नैतिक अनिवार्यता के अलावा, प्राथमिक स्वास्थ्य संरचना धारणीय विकास की एक आवश्यक पूर्व शर्त है।” विश्लेषण कीजिये। (2021)